Esta guía le ayudará a prepararse para su cirugía de exenteración pélvica total y colostomía húmeda en MSK. También le ayudará a saber qué esperar mientras se recupera.
Use esta guía como fuente de información en los días previos a su cirugía. Tráigala con usted el día de su cirugía. Usted y su equipo de atención la usarán a medida que aprenda más sobre su recuperación.
Información sobre la cirugía de exenteración pélvica total y la colostomía húmeda
Durante su cirugía de exenteración pélvica total, le extirparán órganos del sistema urinario, gastrointestinal y ginecológico, y le harán una colostomía húmeda. Es posible que se le realice esta cirugía porque tiene cáncer en el sistema urinario, ginecológico o gastrointestinal.
Acerca del aparato urinario
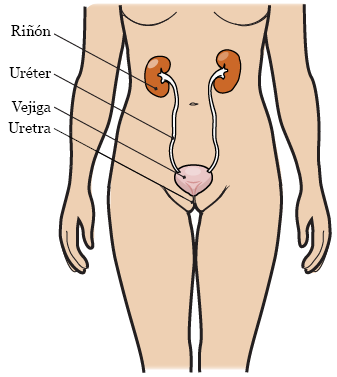
Figura 1. El aparato urinario
El aparato urinario produce orina (pis) y la saca del cuerpo (véase la figura 1).
- Los riñones extraen las toxinas de la sangre para limpiarla, y producen orina.
- Los uréteres son conductos que transportan la orina desde los riñones hasta la vejiga.
- La vejiga almacena la orina hasta que la persona siente la necesidad de orinar.
-
La uretra es un conducto que transporta la orina en la vejiga fuera del cuerpo al orinar.
- En las mujeres, la uretra es muy corta. Está ubicada encima de la vagina.
- En los hombres, la uretra es más larga. Pasa a través de la próstata y el pene.
Durante su cirugía, le extirparán la vejiga y la uretra. Esto significa que necesitará un nuevo lugar para que la orina salga del cuerpo, que será la parte de derivación urinaria de su estoma. Para obtener más información sobre su estoma, lea la sección “Información sobre la colostomía húmeda”.
Información sobre el aparato digestivo
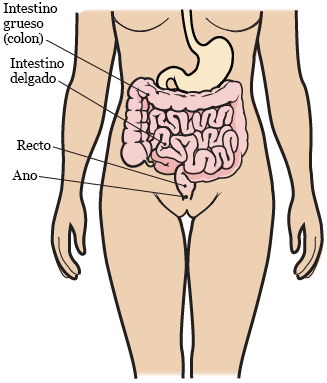
Figura 2. El aparato digestivo
El sistema gastrointestinal digiere (descompone) los alimentos que come y elimina los desechos sólidos del cuerpo (véase la figura 2). Está compuesto por la boca, el esófago, el estómago, el intestino delgado, el intestino grueso (colon), el recto y el ano.
Durante su cirugía, le extirparán parte del colon, el recto y el ano. Esto significa que necesitará un nuevo lugar para que las heces (caca) salgan del cuerpo. Esta será la parte de derivación fecal (heces) de su estoma.
Información sobre el aparato reproductor
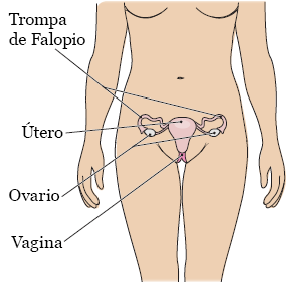
Figura 3. El sistema ginecológico
El sistema ginecológico también es conocido como el sistema reproductivo. Está compuesto por los ovarios, las trompas de Falopio, el útero y la vagina (véase la figura 3).
Durante la cirugía, le extirparán los ovarios, las trompas de Falopio y el útero. Esto significa que no podrá tener hijos. Es posible que también se le extirpe toda o parte de la vagina.
Si se extirpa toda o parte de la vagina, su médico le dará más información. En algunos casos, la vagina se puede reconstruir como parte de la cirugía, lo que se conoce como reconstrucción vaginal.
- Si se va a someter a una reconstrucción vaginal, se reunirá con un cirujano plástico para hablar sobre esta parte de su cirugía. Si se va a someter a una reconstrucción vaginal, su cirujano plástico creará un nuevo canal vaginal utilizando músculos y piel del abdomen (barriga) o la parte interna de los muslos.
- Si no le realizan una reconstrucción vaginal, la abertura vaginal se cerrará o cubrirá con un colgajo de piel.
Si se somete a una reconstrucción vaginal o cirugía plástica en el perineo (la zona entre las piernas), no se podrá sentar durante 6 a 8 semanas después de su cirugía. Su enfermero le ayudará a encontrar posiciones cómodas para usted.
Relaciones sexuales vaginales después de la cirugía
Si no se extirpa ninguna parte de la vagina durante su cirugía, es probable que pueda tener relaciones sexuales vaginales una vez que haya cicatrizado después de la cirugía. Si le realizan una reconstrucción vaginal, es posible que pueda tener relaciones sexuales vaginales cuando la zona cicatrice. Su cirujano le dará más información.
Si le extirpan la vagina y no le hacen una reconstrucción vaginal, no podrá tener relaciones sexuales vaginales (sexo vaginal). Pero, recuerde que el sexo puede incluir otras formas de intimidad. Pregúntele a su cirujano si le extirparán el clítoris y cuánta sensibilidad tendrá aún en la zona vaginal.
Su médico y su enfermero le dirán qué esperar. Por ejemplo, las sensaciones pueden no ser iguales a las que tenía antes de su cirugía. La derivarán a nuestro Programa de Medicina Sexual Femenina y Salud de la Mujer para que pueda reunirse con un terapeuta y hablar de sus inquietudes.
Información sobre la colostomía húmeda
Una ostomía es una abertura que se hace durante una cirugía. Para realizar la ostomía, se extraerá una parte del intestino hacia el exterior del abdomen. La parte del intestino que se encuentra fuera del cuerpo se llama estoma.
Usted tendrá un tipo de ostomía llamada colostomía húmeda. Esto permitirá que las heces, los gases y la orina salgan del cuerpo por medio de la misma abertura (véase la figura 4). La colostomía húmeda es permanente.

Figura 4. Estoma de colostomía húmeda
No sentirá dolor ni presión en su estoma. Tampoco sentirá sensaciones de frío o calor en el estoma.
Información sobre el equipo de atención médica
Verá a muchos médicos y enfermeros antes de su cirugía. Cada uno describirá el rol que tiene en su atención y responderá sus preguntas.
- Se reunirá con un enfermero de herida, ostomía y continencia (WOC), que se especializa en el cuidado de personas con estomas. Su enfermero especializado en WOC revisará la información de este recurso con usted. También le dará información sobre la colostomía húmeda y cómo cuidarla.
- Es posible que vea a cirujanos de otros departamentos que trabajarán con su médico para completar su cirugía.
- Quizás vea a un psicólogo que trabaja con personas que se someten a una cirugía de exenteración pélvica total.
Puede ser útil escribir preguntas a medida que se le ocurren. Traiga las preguntas a sus citas.
Antes de su cirugía de exenteración pélvica total y colostomía húmeda
Esta sección le ayudará a prepararse para su cirugía. Léala cuando se le programe la cirugía. Consúltela a medida que se acerque su cirugía. Contiene información importante sobre lo que debe hacer para prepararse.
Mientras lee esta sección, escriba preguntas para hacerle a su proveedor de cuidados de la salud.
Preparación para su cirugía
Usted y su equipo de atención médica trabajarán juntos para prepararse para la cirugía. Ayúdenos a mantenerle a salvo. Díganos si alguna de estas cosas corresponde a su caso, incluso si no está seguro.
Es posible que tenga que seguir instrucciones especiales antes de la cirugía según los medicamentos y suplementos que tome. Si no sigue esas instrucciones, su cirugía puede retrasarse o cancelarse.
-
Tomo un medicamento recetado. Un medicamento con receta es aquel que solo puede obtener presentando una receta de un proveedor de cuidados de la salud. Algunos ejemplos son:
- Medicamentos que se tragan.
- Medicamentos que se inyectan (pinchazo).
- Medicamentos que se inhalan (se toman por la nariz).
- Medicamentos que se aplican sobre la piel en forma de parches o cremas.
- Tomo medicamentos sin receta, incluso parches y cremas. Un medicamento sin receta es aquel que puede obtener sin una receta.
- Tomo suplementos alimenticios, como hierbas, vitaminas, minerales o remedios naturales o caseros.
- Tengo un marcapasos, un desfibrilador cardioversor implantable automático (AICD) u otro aparato para el corazón.
- He tenido problemas con la anestesia en el pasado. La anestesia es un medicamento que hace que se duerma durante una cirugía o procedimiento.
- Soy alérgico a ciertos medicamentos o materiales, entre ellos el látex.
- No estoy dispuesto a recibir una transfusión de sangre.
- Uso drogas recreativas, como la marihuana.
Acerca del consumo de bebidas alcohólicas
Es importante que hable con su proveedor de cuidados de la salud en cuanto a la cantidad de alcohol que beba. Esto nos ayudará a planificar su atención.
Si usted bebe alcohol de forma regular, podría correr el riesgo de sufrir complicaciones durante y después de su cirugía. Entre ellas se encuentran: hemorragias, infecciones, problemas cardíacos y una hospitalización más prolongada.
Si bebe alcohol con regularidad y deja de hacerlo de forma repentina, esto puede causarle convulsiones, delirio y la muerte. Si sabemos que corre el riesgo de tener estos problemas, podemos recetarle medicamentos para ayudar a prevenirlos.
Estas son algunas cosas que puede hacer antes de su cirugía para evitar problemas.
- Sea franco con el proveedor de cuidados de la salud en cuanto a la cantidad de alcohol que consuma.
-
Intente dejar de consumir alcohol en cuanto se planee la cirugía. Informe a su proveedor de cuidados de la salud de inmediato si usted:
- Siente dolor de cabeza.
- Siente náuseas (sensación de que va a vomitar).
- Siente más ansiedad (nerviosismo o preocupación) que de costumbre.
- No puede dormir.
Todos ellos son los primeros síntomas del síndrome de abstinencia, el cual se puede tratar.
- Si no puede dejar de beber, avísele al proveedor de cuidados de la salud.
- Haga preguntas a su proveedor de cuidados de la salud sobre la bebida y la cirugía. Como siempre, toda su información médica se mantendrá en privado.
Acerca del fumar
Las personas que fuman o que utilizan un dispositivo electrónico para fumar pueden llegar a sufrir problemas respiratorios si se someten a una cirugía. Los vaporizadores y los cigarrillos electrónicos son ejemplos de dispositivos electrónicos para fumar. Dejar de fumar incluso unos días antes de la cirugía puede ayudar a prevenir problemas respiratorios durante y después de la cirugía.
Si fuma, su proveedor de cuidados de la salud le derivará al Programa de Tratamiento del Tabaquismo. También puede llamar al programa al 212-610-0507.
Acerca de la apnea del sueño
La apnea del sueño es un problema respiratorio común. La persona que tiene apnea del sueño deja de respirar durante breves períodos de tiempo mientras duerme. El tipo más común es la apnea obstructiva del sueño (OSA), Con la OSA, las vías respiratorias se bloquean por completo mientras duerme.
Este tipo de apnea puede causar problemas graves durante y después de la cirugía. Le pedimos que nos informe si tiene o cree que podría tener apnea del sueño. Si utiliza un dispositivo de respiración, como una máquina CPAP, tráigalo el día de su cirugía.
MSK MyChart
MSK MyChart (mskmychart.mskcc.org) es el portal para pacientes de MSK. Puede usarla para intercambiar mensajes con su equipo de atención médica, ver los resultados de sus exámenes, ver las fechas y horarios de sus citas y mucho más. También puede invitar a su cuidador a que cree su propia cuenta, para que pueda ver información sobre su atención.
Si no tiene una cuenta de MSK MyChart, puede registrarse en mskmychart.mskcc.org. También puede pedir a un miembro de su equipo de atención que le envíe una invitación.
Si necesita ayuda con su cuenta, llame al servicio de ayuda de MSK MyChart al 646-227-2593. El servicio está disponible de lunes a viernes de a (hora del este).
Dentro de los 30 días previos a su cirugía
Pruebas prequirúrgicas (PST)
Tendrá una consulta prequirúrgica antes de su cirugía. Recibirá un recordatorio del consultorio de su cirujano con la fecha, la hora y el lugar de la cita. Visite www.msk.org/parking para obtener información sobre dónde estacionar y cómo llegar a todos los centros de MSK.
El día de la consulta prequirúrgica puede comer y tomar sus medicamentos habituales.
Es útil llevar lo siguiente a su cita:
- Una lista de todos los medicamentos que tome, incluso los que adquiera con y sin receta, así como parches y cremas que use.
- Los resultados de las pruebas médicas que se haya realizado fuera de MSK el último año, si los tiene. Algunos ejemplos son pruebas de esfuerzo cardíaco, ecocardiogramas o estudios Doppler de la carótida.
- Los nombres y números de teléfono de sus proveedores de cuidados de la salud.
Se reunirá con un proveedor de práctica avanzada (APP) durante su consulta prequirúrgica. Este trabaja de cerca con el personal de anestesiología de MSK. Estos son médicos con formación especializada en el uso de la anestesia durante una cirugía o procedimiento.
Su proveedor de práctica avanzada revisará sus antecedentes médicos y quirúrgicos. Es posible que le hagan pruebas para planificar su atención, como:
- Un electrocardiograma (ECG) para controlar el ritmo de su corazón.
- Una radiografía de tórax.
- Análisis de sangre.
El proveedor de práctica avanzada podría recomendarle que consulte a otros proveedores de cuidados de la salud. También hablará con usted sobre qué medicamentos debe tomar la mañana de su cirugía.
Elija a su cuidador
El cuidador tiene un rol importante en su atención. Antes de su cirugía, sus proveedores de cuidados de la salud les brindarán información sobre su cirugía a usted y a su cuidador. Después de su cirugía, su cuidador le llevará a casa cuando reciba el alta. También le ayudará a cuidarse a usted mismo en casa.
Para los cuidadores
El cuidado de alguien que se encuentra bajo tratamiento contra el cáncer conlleva muchas responsabilidades. Ofrecemos recursos y apoyo para ayudarle a hacerles frente. Para obtener más información, visite www.msk.org/caregivers o lea Guía para cuidadores.
Complete un formulario Health Care Proxy
Si todavía no ha completado un formulario Health Care Proxy, le recomendamos que lo haga ahora. Si ya completó uno o si tiene otras directivas anticipadas, tráigalos en su próxima cita.
Un formulario Health Care Proxy es un documento legal. En él, se especifica a la persona que hablará en su representación, si es que usted no está en condiciones para comunicarse. Esta persona recibe el nombre de agente de atención médica.
- Para obtener información sobre el formulario Health Care Proxy y otras directivas anticipadas, lea Voluntades anticipadas para personas con cáncer y sus seres queridos.
- Para obtener información sobre cómo ser un agente de atención médica, lea Cómo ser un agente de atención médica.
Hable con un integrante de su equipo de atención si tiene preguntas sobre cómo completar un formulario Health Care Proxy.
Haga ejercicios de respirar y toser
Antes de su cirugía, practique el respiro profundo y toser; Su proveedor de cuidados de la salud le dará un espirómetro de incentivo para ayudar a expandir los pulmones. Para obtener más información, lea Cómo utilizar el espirómetro de incentivo.
Haga actividad física
Hacer actividad física ayudará a que el cuerpo esté en las mejores condiciones para su cirugía. También hará que su recuperación sea más rápida y fácil.
Trate de hacer actividad física a diario. Cualquier actividad que haga que su corazón lata más rápido, como caminar, nadar o andar en bicicleta, es una buena opción. Si es época de frío, suba y baje las escaleras en casa o vaya a un centro comercial o a un mercado.
Lleve una dieta sana
Lleve una dieta bien balanceada y saludable antes de su cirugía. Si necesita ayuda con su dieta, hable con el proveedor de cuidados de la salud sobre tener una entrevista con un nutricionista dietista clínico.
Compre un limpiador dérmico antiséptico que sea una solución de gluconato de clorhexidina (GHC) al 4 %, como por ejemplo Hibiclens®
La solución de gluconato de clorhexidina (CHG) al 4 % es un limpiador dérmico que mata los gérmenes durante 24 horas después de usarlo. Ducharse con este limpiador antes de su cirugía ayudará a reducir el riesgo de infección después de su cirugía. Puede comprar un limpiador dérmico antiséptico que sea una solución de gluconato de clorhexidina al 4 % en su farmacia local sin receta.
Compre los materiales para la preparación intestinal
Tendrá que hacer una preparación intestinal para limpiar los intestinos (colon) antes de su cirugía. Su enfermero le dirá qué medicamentos necesitará y cómo comprarlos en su farmacia local.
Compre líquidos claros
Antes de su cirugía, usted tendrá que llevar una dieta de líquidos claros. Es útil comprar líquidos claros con antelación. Lea la sección “Siga una dieta de líquidos claros” para obtener una lista de líquidos claros que puede beber.
7 días antes de su cirugía
Siga las instrucciones de su proveedor de cuidados de la salud cuando tome aspirin
La aspirin puede causar hemorragia. Si toma aspirin o un medicamento que contiene aspirin, es posible que deba cambiar su dosis o dejar de tomarlo 7 días antes de su cirugía. Siga las instrucciones de su proveedor de cuidados de la salud. No deje de tomar aspirin a menos que su proveedor se lo indique.
Para obtener más información, lea Cómo comprobar si un medicamento o suplemento contiene aspirin, otros NSAID, vitamina E o aceite de pescado.
Deje de tomar vitamina E, multivitamínicos, remedios herbales y otros suplementos alimenticios
La vitamina E, los multivitamínicos, los remedios herbales y otros suplementos alimenticios pueden causar sangrado. Deje de tomarlos 7 días antes de su cirugía. Si el proveedor de cuidados de la salud le da instrucciones diferentes, haga lo que él o ella le indique.
Para obtener más información, lea Los remedios herbales y el tratamiento contra el cáncer.
2 días antes de su cirugía
Deje de tomar medicamentos antiinflamatorios no esteroideos (NSAID)
Los NSAID, como el ibuprofen (Advil® y Motrin®) y el naproxen (Aleve®), pueden causar sangrado. Deje de tomarlos 2 días antes de su cirugía. Si el proveedor de cuidados de la salud le da instrucciones diferentes, haga lo que él o ella le indique.
Para obtener más información, lea Cómo comprobar si un medicamento o suplemento contiene aspirin, otros NSAID, vitamina E o aceite de pescado.
Un día antes de su cirugía
Siga una dieta de líquidos claros
El día antes de su cirugía, tendrá que hacer una dieta de líquidos claros. En una dieta de ese tipo solo se incluyen líquidos que sean transparentes. Puede encontrar ejemplos en la tabla de la “Dieta de líquidos claros”.
Mientras siga una dieta de líquidos claros:
- Trate de tomar por lo menos un vaso (8 onzas) de líquido claro cada hora mientras esté despierto.
- Tome líquidos claros de distintos tipos. No tome solamente agua, café y té.
- No tome líquidos que no sean transparentes, como leche o batidos.
- No tome líquidos sin azúcar, a menos que tenga diabetes y que se lo indique un integrante de su equipo de atención médica.
- No coma ningún alimento sólido.
Cómo seguir una dieta de líquidos claros si padece diabetes
Pregúntele al proveedor de cuidados de la salud que trata su diabetes:
- Qué hacer mientras sigue una dieta de líquidos claros.
- Si necesita cambiar su dosis de insulina u otros medicamentos para la diabetes, si los toma.
- Si debe tomar líquidos claros sin azúcar.
Controle el nivel de azúcar en la sangre con frecuencia mientras siga una dieta de líquidos claros. Si tiene preguntas, hable con su proveedor de cuidados de la salud.
| Dieta de líquidos claros | ||
|---|---|---|
| Puede ingerir | No ingiera | |
| Sopas |
|
|
| Dulces |
|
|
| Bebidas |
|
|
Comience su preparación intestinal
Siga las instrucciones de su proveedor de cuidados de la salud para comenzar su preparación intestinal.
Aplique una pomada de óxido de zinc (como Desitin®) en la piel alrededor del ano después de cada defecación (después de cada vez que haga caca). Esto ayuda a prevenir la irritación.
Anote la hora de su cirugía
Un integrante del personal le llamará después de las 2 p. m. el día antes de su cirugía. Si su cirugía está programada para un lunes, entonces le llamará el viernes anterior. Si para las 7 p. m. no ha recibido una llamada, llame al 212-639-5014.
Un integrante del personal le dirá a qué hora debe llegar al hospital para someterse a su cirugía. También le recordará a dónde ir.
Será en:
Centro Prequirúrgico (PSC) en el 6.° piso
1275 York Ave. (entre la calle East 67th y la calle East 68th)
New York, NY 10065
Tome el ascensor B al 6.° piso.
Visite www.msk.org/parking para obtener información sobre dónde estacionar y cómo llegar a todos los centros de MSK.
Dúchese con un limpiador dérmico antiséptico que sea una solución de gluconato de clorhexidina al 4 %, como Hibiclens
Dúchese con un limpiador dérmico antiséptico que sea una solución de gluconato de clorhexidina al 4 % antes de ir a la cama la noche antes de su cirugía.
- Lávese el cabello con el champú y acondicionador que usa normalmente. Enjuáguese bien la cabeza.
- Lávese la cara y la zona genital (ingle) con su jabón habitual. Enjuáguese bien el cuerpo con agua tibia.
- Abra el frasco de solución de gluconato de clorhexidina al 4 %. Viértase un poco de solución en la mano o en un paño limpio.
- Apártese de la ducha. Frótese suavemente la solución de gluconato de clorhexidina al 4 % por el cuerpo, desde el cuello hasta los pies. No se la ponga en el rostro ni en la zona genital.
- Vuelva a ponerse bajo la ducha para enjuagar la solución de gluconato de clorhexidina al 4 %. Use agua tibia.
- Séquese con una toalla limpia.
No se ponga loción, crema, desodorante, maquillaje, talco, perfume ni colonia después de la ducha.
Instrucciones sobre lo que debe comer
Deje de comer a la medianoche (12 a. m.) de la noche antes de su cirugía. Esto incluye caramelos solubles y goma de mascar.
Si su proveedor de cuidados de la salud le ha dicho que deje de comer antes de la medianoche, siga sus instrucciones. Algunas personas necesitan ayunar (no comer) durante más tiempo antes de la cirugía.
El día de su cirugía
Instrucciones sobre lo que debe beber
Entre la medianoche (12 a. m.) y 2 horas antes de su hora de su llegada, beba únicamente los líquidos de la siguiente lista. No coma ni beba nada más. Deje de beber 2 horas antes de la hora de llegada.
- Agua.
- Jugo de manzana claro, jugo de uva claro o jugo de arándanos claro.
- Gatorade o Powerade.
-
Café negro o té. Se puede añadir azúcar. No añada nada más.
- No añada ninguna cantidad de ningún tipo de leche o crema. Esto incluye las leches y cremas vegetales.
- No añada miel.
- No añada jarabe aromatizado.
Si tiene diabetes, preste atención a la cantidad de azúcar que contienen las bebidas que toma. Será más fácil controlar sus niveles de azúcar en la sangre si incluye versiones de estas bebidas sin azúcar, bajas en azúcar o sin azúcares añadidos.
Es útil mantenerse hidratado antes de la cirugía, así que beba líquido si tiene sed. No beba más de lo necesario. Recibirá líquidos por vía intravenosa (VI) durante su cirugía.
Deje de beber 2 horas antes de la hora de llegada. Esto incluye agua.
Es posible que su proveedor de cuidados de la salud le haya dado instrucciones diferentes sobre cuándo debe dejar de beber. Si es así, siga sus instrucciones.
Tome sus medicamentos según le indicó el médico
Un integrante de su equipo de atención médica le dirá qué medicamentos tomar la mañana de su cirugía. Tome solo esos medicamentos con un trago de agua. Según lo que tome habitualmente, pueden ser todos, algunos o ninguno de sus medicamentos matutinos habituales.
Dúchese con un limpiador dérmico antiséptico que sea una solución de gluconato de clorhexidina al 4 %, como Hibiclens
Dúchese con un limpiador dérmico antiséptico que sea una solución de gluconato de clorhexidina al 4 % antes de salir del hospital. Úselo de la misma forma que la noche anterior.
No se ponga loción, crema, desodorante, maquillaje, talco, perfume ni colonia después de la ducha.
Algunos aspectos para tener en cuenta
- Póngase ropa cómoda que le quede holgada.
- Si usa lentes de contacto, quíteselos y mejor póngase anteojos. Usar lentes de contacto durante la cirugía podría dañarle los ojos.
- No lleve ningún objeto de metal. Quítese todas las joyas, incluso las que tenga en las perforaciones que se haya hecho en el cuerpo. Las herramientas utilizadas durante su cirugía pueden causar quemaduras si tocan metal.
- Deje en casa los objetos de valor.
- Si está menstruando (tiene su período mensual), use una toalla sanitaria, no un tampón. Recibirá ropa interior desechable y una toalla sanitaria, si es necesario.
Qué debe traer
- El respirador para la apnea del sueño (como una máquina CPAP), si tiene uno.
- Su inhalador de rescate para el asma (como albuterol), si tiene uno.
- Su espirómetro de incentivo, si tiene uno.
- Su formulario Health Care Proxy y otras directivas anticipadas, si las ha completado.
- Su teléfono celular y cargador.
- Solo el dinero que posiblemente necesite para gastos mínimos (como comprar un periódico).
- Un estuche para sus objetos personales, si los tiene. Algunos ejemplos de objetos personales son: anteojos, aparatos para sordera, dentadura postiza, prótesis, pelucas y artículos religiosos.
- Una lista de los medicamentos que toma en casa.
- Esta guía. La usará para saber cómo cuidarse después de la cirugía.
Cuando llegue al hospital
Cuando llegue al hospital, tome el ascensor B y vaya al 6° piso. Anúnciese en la recepción de la sala de espera de PSC.
Muchos integrantes del personal le pedirán que diga y deletree su nombre y fecha de nacimiento. Esto se hace por su seguridad. Es posible que personas con el mismo nombre o con un nombre similar se sometan a cirugía el mismo día.
Cuando llegue el momento de cambiarse para la cirugía, le daremos un camisón, una bata de hospital y calcetines antideslizantes.
Para cuidadores, familiares y amigos
Lea Información para familiares y amigos para el día de la cirugía para saber qué esperar el día de la cirugía de su ser querido.
Reúnase con un enfermero
Se reunirá con un enfermero antes de la cirugía. Dígale la dosis de los medicamentos que haya tomado después de la medianoche (12:00 a. m.) y la hora en que los tomó. Asegúrese de incluir los medicamentos recetados y sin receta, parches y cremas.
Es posible que el enfermero le ponga una vía intravenosa (IV) en una de las venas, generalmente en el brazo o la mano. Si su enfermero no le coloca la vía IV, el anestesiólogo lo hará en el quirófano.
Reúnase con un anestesiólogo
Antes de su cirugía también se reunirá con un anestesiólogo. Esa persona se encargará de lo siguiente:
- Examinará su historial clínico con usted.
- Preguntará si en el pasado la anestesia le ha causado algún problema. Esto incluye náuseas (una sensación de que va a vomitar) o dolor.
- Hablará con usted sobre su comodidad y seguridad durante su cirugía.
- Le dirá qué tipo de anestesia recibirá.
- Le responderá las preguntas que usted tenga acerca de la anestesia.
Puede que el médico o el anestesiólogo le digan que se le pondrá un catéter epidural (una sonda delgada y flexible) en la columna (espalda). Un catéter epidural es otra manera de administrarle analgésico después de su cirugía.
Prepárese para la cirugía
Cuando llegue el momento de la cirugía, se quitará los anteojos, los audífonos, las dentaduras postizas, las prótesis, la peluca y los artículos religiosos.
Entrará caminando al quirófano o un integrante del personal le llevará en una camilla. Un integrante de su equipo de atención le ayudará a subirse a una cama. También le pondrá las botas de compresión en la parte inferior de las piernas, las cuales se inflan y desinflan suavemente para ayudar con la circulación de la sangre en las piernas.
Una vez que esté cómodo, el anestesiólogo le pondrá anestesia a través de la vía IV y usted se dormirá. También recibirá líquidos a través de la vía IV durante su cirugía y después de esta.
Durante su cirugía
Una vez que se quede totalmente dormido, su equipo de atención le colocará un tubo por la boca hasta las vías respiratorias. Este le ayudará a respirar. También le colocará un catéter urinario (Foley) en la vejiga. Este drenará la orina (pis) durante su cirugía.
Su cirujano cerrará la incisión con grapas o puntos una vez que finalice la cirugía. También es posible que le ponga Steri-Strips™ (trozos pequeños de cinta quirúrgica) o Dermabond® (pegamento quirúrgico) sobre las incisiones. Es posible que le cubra las incisiones con una curita.
Después de su cirugía de exenteración pélvica total y colostomía húmeda
Esta sección le será de utilidad para saber qué esperar después de su cirugía. Aprenderá cómo recuperarse de manera segura de su cirugía tanto en el hospital como en casa.
Mientras lee esta sección, escriba preguntas para hacerle a su proveedor de cuidados de la salud.
En la Unidad de Cuidados Posteriores a la Anestesia (PACU)
Cuando se despierte después de su cirugía, estará en la PACU. Un enfermero se encargará de realizarle un seguimiento de la temperatura, el pulso, la presión arterial y el nivel de oxígeno. Es posible que reciba oxígeno a través de una sonda colocada debajo de la nariz o una mascarilla que cubre la nariz y la boca. También tendrá puestas las botas de compresión en la parte inferior de las piernas.
Analgésicos
Mientras esté en la Unidad de Cuidados Posteriores a la Anestesia (PACU), se le administrarán analgésicos epidurales o intravenosos.
- Si va a recibir analgésicos epidurales, se colocarán en el espacio epidural a través del catéter epidural. El espacio epidural es el espacio en la columna que está justo afuera de la médula espinal.
- Si va a recibir analgésicos intravenosos, se le administrarán a través de la vía intravenosa (IV).
Podrá controlar los analgésicos con la ayuda de un botón llamado dispositivo de analgesia controlada por el paciente (PCA). Lea Analgesia controlada por el paciente (PCA) para obtener más información.
Sondas, drenajes, bolsa y tiritas
Tendrá sondas, drenajes, una bolsa y tiritas en el abdomen (véase la figura 5).
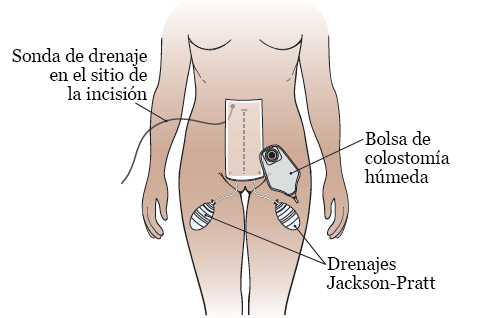
Figura 5. Drenajes, bolsa y tiritas después de su cirugía
Su enfermero le dará información sobre las sondas y los drenajes exactos que tenga. Estos pueden ser:
- Un sistema de vendaje VAC para heridas que cubre su incisión. Este es un vendaje especial que disminuye la presión sobre la incisión, que puede ayudar con la cicatrización.
- Drenajes Jackson-Pratt (JP) cerca de la incisión. Estos también drenan líquidos de la zona alrededor de su incisión. Se los retirarán cuando la incisión deje de drenar.
- Una bolsa en su estoma de colostomía húmeda. Esta recolecta las heces y la orina. El tipo específico de bolsa que tendrá se llama bolsa de alto rendimiento.
Si se sometió a una reconstrucción vaginal, también tendrá tiritas y drenajes en el interior de la parte superior de los muslos.
Cuando su proveedor de cuidados de la salud cambie su bolsa, verá varias sondas que salen de su estoma (véase la figura 6).
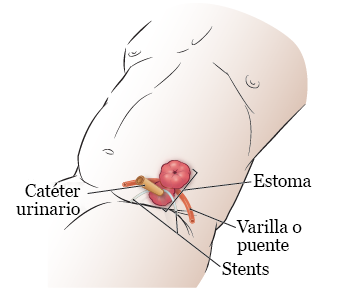
Figura 6. Sondas en su estoma
Estos serían:
- Un catéter urinario. Este drena orina de la parte de derivación urinaria de su colostomía húmeda.
- Stents (sondas de drenaje). Estos drenan orina de los riñones.
- Una sonda para sostener el estoma. Se llama varilla o puente.
Traslado a su habitación del hospital
La mayoría de las personas pasan la noche en la PACU. Después de su estadía en la PACU, un miembro del equipo lo llevará a su habitación.
En su habitación del hospital
El tiempo que permanecerá en el hospital después de su cirugía depende de su recuperación. La mayoría de las personas permanecen en el hospital durante 7 a 10 días después de una cirugía de exenteración pélvica total.
En su habitación del hospital, conocerá a uno de los enfermeros que lo cuidará durante su estadía. Su equipo de atención le enseñará cómo cuidarse mientras se recupera de la cirugía.
Si se sometió a una reconstrucción vaginal o cirugía plástica en el perineo (la zona entre las piernas), no se podrá sentar durante 6 a 8 semanas. Puede recostarse boca arriba o de costado, o puede estar de pie. Su enfermero la ayudará con esto.
Cómo hacer frente al dolor
Sentirá dolor en los sitios donde se realizaron las incisiones y en el abdomen. En un principio, recibirá analgésicos a través del catéter epidural o de la vía IV. Usted podrá controlar el analgésico con la ayuda de un dispositivo de PCA. En cuanto pueda comer, le darán analgésicos orales (medicamentos que se tragan).
Le preguntaremos con frecuencia sobre el dolor que tenga y le daremos medicamentos según sus necesidades. Si el dolor no se alivia, infórmeselo a su proveedor de cuidados de la salud. Es importante controlar su dolor para que pueda usar su espirómetro de incentivo y para que pueda moverse. Controlar su dolor le ayudará a recuperarse más rápido.
Antes de que salga del hospital, recibirá una receta para un analgésico. Hable con su proveedor de cuidados de la salud sobre los posibles efectos secundarios. Pregúntele cuándo puede cambiar a analgésicos sin receta.
Moverse y caminar
Moverse y caminar la ayudarán a disminuir el riesgo de coágulos y neumonía (infección en los pulmones). También le ayudará para que pueda expeler gases y defecar (hacer caca) de nuevo. Su enfermero, fisioterapeuta o su terapeuta ocupacional le ayudarán a moverse, si fuere necesario.
Para obtener más información sobre cómo caminar puede ayudarle a recuperarse, lea Preguntas frecuentes sobre cómo caminar después de la cirugía.
Lea ¡Llámenos! ¡No se caiga! para saber qué puede hacer para mantenerse seguro y evitar caídas mientras está en el hospital.
Ejercicios para los pulmones
Es importante ejercitar sus pulmones para que se expandan completamente. Esto ayuda a prevenir la neumonía.
- Mientras esté despierto, utilice su espirómetro de incentivo 10 veces cada hora. Para obtener más información, lea Cómo utilizar el espirómetro de incentivo.
- Haga ejercicios de toser y respirar profundamente. Un integrante de su equipo de atención le enseñará cómo.
Comidas y bebidas
No podrá comer ni beber durante 1 a 2 días después de su cirugía. Luego, seguirá una dieta de líquidos claros. Después de eso, comenzará a volver a su dieta normal.
Su médico le dará pautas para comer y beber que deberá seguir después de su cirugía. Usted también hablará con un dietista mientras esté en el hospital para revisar estas pautas.
Comer una dieta equilibrada y con un alto contenido de proteína le ayudará a sanar después de la cirugía. La dieta debe incluir una fuente de proteína saludable en cada comida, así como frutas, verduras y granos integrales. Para obtener más sugerencias sobre cómo aumentar la cantidad de calorías y proteínas en su dieta, lea La alimentación apropiada durante su tratamiento contra el cáncer.
Si tiene preguntas sobre su dieta, hable con su nutricionista dietista clínico.
Duchas
Su médico le dirá cuándo puede ducharse.
Drenajes, sondas e incisiones
Probablemente tendrá un poco de secreción y sensibilidad alrededor de la mayoría de sus incisiones o alrededor de los drenajes. Es posible que también tenga sangrado por algunos días después de la cirugía. Sus enfermeros le mostrarán y le dirán qué es normal y esperable. También le enseñarán cómo cuidar los drenajes, las sondas y las incisiones.
Se retirarán los drenajes y las sondas durante los siguientes días o semanas. No le dolerá cuando se los retiren, por lo que no necesitará anestesia. Si va a casa con alguna sonda o drenaje, sus enfermeros le enseñarán a cuidarlos antes de que salga del hospital.
Si tiene grapas en alguna de las incisiones, es posible que se las quiten antes de que le den el alta del hospital. Si tiene grapas en la incisión cuando se vaya a casa, se las quitarán en la primera cita que tenga después de la cirugía.
Su estoma y bolsa
Se cubrirá su estoma de colostomía húmeda con una bolsa para recolectar heces y orina (véase la figura 7).
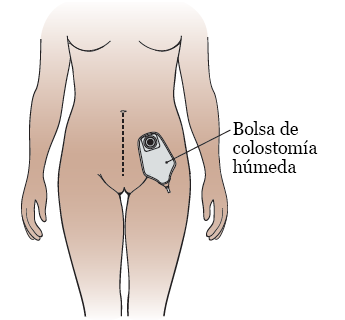
Figura 7. La bolsa de colostomía húmeda
Al principio, le saldrán sondas del estoma. A medida que se recupere se las quitarán. Después de que le quiten las sondas, tendrá 2 aberturas en su estoma: 1 para la orina y 1 para las heces.
Su enfermero especialista en WOC y otro personal de enfermería le enseñarán cómo cuidar su estoma mientras se recupera. Esto hará que sea más fácil ayudarle en casa.
Para obtener más información sobre su estoma de colostomía húmeda, lea el recurso Cuidado de su colostomía húmeda.
Planificación del alta
Su administrador de caso hará los arreglos para que le visite un enfermero de atención domiciliaria. El enfermero de atención domiciliaria le ayudará a cuidar sus incisiones, sus drenajes y su estoma.
Sus enfermeros le darán los materiales que necesitará para cuidar de usted mismo durante el primer mes después de su alta. Después del primer mes, pedirá sus materiales de una fuente externa. Su administrador de caso y enfermero especializado en WOC le darán más información. También puede leer Cuidado de su colostomía húmeda.
Al salir del hospital
Antes de retirarse, eche un vistazo a sus incisiones con uno de sus proveedores de cuidados de la salud. Le servirá para saber si más adelante se presentan cambios.
El día de su alta, haga planes para salir del hospital alrededor de las 11:00 a. m. Antes de irse, su proveedor de cuidados de la salud escribirá su orden de alta y sus recetas. También le entregará instrucciones al ser dado de alta. Uno de sus proveedores de cuidados de la salud analizará las instrucciones con usted antes de su alta.
Si el vehículo que le va a llevar a casa no está en el hospital en el momento en que esté listo para salir, puede que tenga que esperar en la sala de pacientes en transición. Un integrante de su equipo de atención médica le dará más información.
En casa
Es posible que aún tenga sondas y drenajes colocados cuando regrese a su hogar. Pregúntele a su enfermero o médico cuándo se los retirarán. Su enfermero de atención domiciliaria le ayudará a aprender cómo cuidar sus incisiones y su colostomía húmeda.
Lea Qué puede hacer para evitar caerse para conocer lo que puede hacer para evitar caerse y mantenerse seguro mientras esté en casa y durante sus citas en MSK.
Cómo completar su Recovery Tracker
Queremos saber cómo se siente después de salir del hospital. Para poder cuidarle mejor, le enviaremos preguntas a su cuenta de MSK MyChart. Las enviaremos todos los días durante 10 días después de que le den de alta. Estas preguntas se conocen como su Recovery Tracker.
Complete su Recovery Tracker todos los días antes de la medianoche (12 a. m.). Solo le tomará de 2 a 3 minutos completarlo. Sus respuestas a estas preguntas nos ayudarán a entender cómo se siente y qué necesita.
Según sus respuestas, es posible que nos comuniquemos con usted para obtener más información. A veces, podemos pedirle que llame al consultorio de su cirujano. Si tiene preguntas, siempre puede comunicarse con el consultorio de su cirujano.
Para obtener más información, lea Preguntas comunes sobre el Recovery Tracker de MSK.
Cómo hacer frente al dolor
Las personas sienten dolor o molestias durante un tiempo que varía según la persona. Cuando se vaya a casa, es posible que aún sienta dolor y es probable que deba tomar un analgésico. Algunas personas sienten dolor, presión o dolores musculares alrededor de la incisión durante 6 meses o más. Esto no significa que algo esté mal.
Siga estas pautas para controlar el dolor en casa.
- Tome los medicamentos según lo necesite y como se lo hayan indicado.
- Llame a su proveedor de cuidados de la salud si el medicamento que se le recetó no le calma el dolor.
- No maneje ni beba alcohol mientras tome un analgésico de venta con receta. Algunos analgésicos pueden causarle somnolencia (mucho sueño). El alcohol puede empeorar la somnolencia.
-
Sentirá menos dolor y necesitará menos analgésicos a medida que cicatrice su incisión. Un analgésico sin receta le aliviará el dolor y las molestias. Algunos ejemplos de analgésicos sin receta son el acetaminophen (Tylenol) y el ibuprofen (Advil® o Motrin).
- Siga las instrucciones que le dé el proveedor de cuidados de la salud sobre cómo dejar de tomar el analgésico recetado.
- No tome demasiado de ningún medicamento. Siga las instrucciones que aparecen en la etiqueta o de su proveedor de cuidados de la salud.
- Lea la etiqueta de todos los medicamentos que tome. Esto es muy importante si toma acetaminophen. El acetaminophen es un ingrediente que se encuentra en muchos medicamentos que se venden con y sin receta médica. Tomar demasiado puede dañar el hígado. No tome más de un medicamento que contenga acetaminophen sin hablar antes con un integrante del equipo de atención médica.
- El analgésico debe ayudarle a retomar sus actividades habituales. Tome lo suficiente como para hacer sus actividades y ejercicios con comodidad. Es posible que tenga un poco más de dolor cuando empiece a ser más activo.
- Mantenga un registro de los momentos en que toma el analgésico. Es más eficaz de 30 a 45 minutos después de tomarlo. Tomarlo cuando el dolor se empiece a sentir es más eficaz que esperar a que el dolor empeore.
Algunos analgésicos recetados, como los opioides, pueden causar estreñimiento. El estreñimiento consiste en defecar (hacer caca) con menos frecuencia de lo normal, hacerlo con más dificultad, o ambas cosas.
Cuidado de las incisiones
Cámbiese las tiritas al menos una vez al día, o con mayor frecuencia si se mojan con el drenaje. Si ve más que una cantidad pequeña de drenaje en alguna de sus tiritas, comuníquese con el consultorio del médico y avísele.
Puede dejar de usar tiritas cuando no le salga más drenaje de sus incisiones.
Si tiene Steri-Strips o Dermabond, se aflojarán y pueden caerse o desprenderse por sí solos. Si después de 10 días no se han caído, usted puede quitárselas.
Es normal que la piel debajo de las incisiones se sienta entumecida. Esto sucede porque se cortaron algunos de los nervios. El entumecimiento desaparecerá con el tiempo.
Llame al consultorio de su proveedor de cuidados de la salud si:
- La piel alrededor de la incisión está muy roja o se está poniendo más roja.
- La piel alrededor de la incisión está más caliente de lo habitual.
- La zona alrededor de la incisión comienza a hincharse o se hincha más.
- Observa que el drenaje parece pus (espeso y lechoso).
- Su incisión tiene mal olor.
Comidas y bebidas
Siga las pautas para beber y comer que le den su médico o su nutricionista dietista clínico. También puede leer Cuidado de su colostomía húmeda.
Si tiene preguntas sobre su dieta, hable con su nutricionista dietista clínico.
Manejo
Su médico le dirá cuándo podrá comenzar a manejar nuevamente. No maneje mientras toma analgésicos que puedan ponerlo somnoliento.
Ejercicio y actividad física
Hacer ejercicios aeróbicos ligeros, como caminar o subir escaleras, le ayudará a ganar fuerzas y sentirse mejor. Aumente gradualmente la distancia que camina. Suba escaleras con lentitud, descanse y deténgase según lo necesite.
No realice actividades exigentes (como correr) durante 2 a 3 meses después de la cirugía. No levante nada que pese más de 10 libras (4.5 kilogramos) durante 2 a 3 meses después de su cirugía. Hable con su médico antes de comenzar a hacer ejercicios extenuantes o levantar objetos pesados.
Actividad sexual
Hable con su médico antes de comenzar a tener actividad sexual nuevamente. Pregúntele en qué momento es seguro comenzar y qué tipo de actividad sexual puede realizar. Esto dependerá de la cirugía específica a la que se sometió, por ejemplo, si le realizaron una reconstrucción vaginal.
- No se coloque nada dentro de la vagina o vagina reconstruida hasta que su médico le diga que está bien.
- No use su estoma para la actividad sexual.
- Antes de comenzar a tener actividad sexual, asegúrese de que su sistema de bolsa esté bien asegurado y de que no haya olores. Es posible que también quiera vaciar su bolsa.
Algunas personas con ostomías prefieren cubrir la bolsa con una banda de tela, una funda, una camisa o con lencería durante la actividad sexual. Puede comprar una funda de bolsa preparada o ropa interior para cubrir su sistema de bolsa.
La salud sexual y la intimidad son una parte importante de su recuperación. Si tiene sequedad vaginal, dolor u otros problemas, quizás quiera hablar con alguien de nuestro Programa de Medicina Sexual Femenina y Salud de la Mujer. Para comunicarse, llame al 646-888-5076.
Apoyo emocional
Someterse a una exenteración pélvica total cambiará su cuerpo. Es probable que le lleve un tiempo adaptarse a esos cambios. Puede sentirse asustado, enojado, avergonzado o preocupado. Es posible que tenga preguntas o miedos sobre cómo esta cirugía afectará su vida y su sexualidad. Estos sentimientos son normales y la mayoría de las personas se sienten así.
Cada persona se adapta a su manera. Para algunas personas, le llevará unos meses adaptarse a una imagen corporal cambiada. Para otras personas, podría llevar más tiempo. Con el paso del tiempo, debería sentirse más fuerte y tener más confianza al cuidar su bolsa.
Cómo hacer frente a sus sentimientos
Después de una cirugía por una enfermedad grave, es posible que tenga sentimientos nuevos y de desasosiego. Muchas personas dicen que sienten ganas de llorar, tristeza, preocupación, nervios, irritación o enfado en algún momento u otro. Tal vez descubra que no puede controlar algunos de estos sentimientos. Si esto sucede, es buena idea buscar apoyo emocional. Su proveedor de cuidados de la salud puede derivarlo al Centro de Orientación de MSK. También puede comunicarse con el Centro de Orientación llamando al 646-888-0200.
El primer paso para sobrellevar la situación es hablar de cómo se siente. Los familiares y amigos pueden ayudar. Podemos tranquilizarle, apoyarle y guiarle. Siempre es buena idea comunicarnos cómo se sienten usted, sus familiares y amigos desde un punto de vista emocional. Hay muchos recursos disponibles para usted y sus familiares. Estamos aquí para ayudarles a usted y a sus familiares y amigos a hacer frente a los aspectos emocionales de su enfermedad. Podemos ayudarle sin importar si está en el hospital o en casa.
Cuándo llamar al proveedor de cuidados de la salud
Llame a su proveedor de cuidados de la salud si:
- Tiene fiebre de 100.5 °F (38 °C) o más.
- Tiene un dolor que no se alivia después de tomar analgésicos.
- Tiene enrojecimiento, drenaje, inflamación u olor en las incisiones.
- Tiene sangrado vaginal o secreción vaginal que huele mal.
- No pasa orina a la bolsa.
- Las heces pasan a la bolsa.
- Tiene preguntas o inquietudes.
Detalles de contacto
Llame al consultorio de su proveedor de cuidados de la salud de lunes a viernes, de 9 a. m. a 5 p. m.
Después de las 5 p. m., los fines de semana y los feriados, llame al 212-639-2000. Pida hablar con la persona que esté de guardia reemplazando a su proveedor de cuidados de la salud.
Servicios de apoyo
Esta sección contiene una lista de los servicios de apoyo, los cuales le pueden servir para prepararse para su cirugía y recuperarse después de su cirugía.
Mientras lee esta sección, escriba preguntas para hacerle a su proveedor de cuidados de la salud.
Servicios de apoyo para personas con ostomía y cáncer ginecológico
Grupo de apoyo en línea para personas con ostomía
Visite www.msk.org/event/ostomy-support-group para obtener más información o registrarse.
Asociaciones Unidas de Ostomía de América (UOAA)
800-826-0826
www.ostomy.org
Grupo de voluntarios que apoya a personas que tienen o tendrán desviaciones u ostomías intestinales o urinarias.
Women’s Cancer Network: Gynecological Cancer Foundation (GCF)
312-578-1439
www.wcn.org
Organización sin fines de lucro que brinda educación y apoya la investigación sobre el cáncer ginecológico.
Wound, Ostomy, Continence Nurses Society
888-224-WOCN (888-224-9626)
www.wocn.org
Sociedad de enfermería profesional. Los integrantes de enfermería tienen capacitación especial en el cuidado de personas con heridas, ostomías e incontinencia.
Servicios de apoyo de MSK
Oficina de Admisión
212-639-7606
Llame si tiene consultas sobre su internación, como por ejemplo la solicitud de una habitación privada.
Anestesia
212-639-6840
Llame si tiene preguntas sobre la anestesia.
Sala de donantes de sangre
212-639-7643
Llame para obtener más información si le interesa donar sangre o plaquetas.
Bobst International Center
www.msk.org/international
888-675-7722
Recibimos pacientes de todo el mundo y ofrecemos muchos servicios que pueden ayudarle. Si usted es un paciente internacional, llame para que le ayuden a coordinar su atención.
Centro de Orientación
www.msk.org/counseling
646-888-0200
Muchas personas consideran que el asesoramiento les ayuda. Nuestro Centro de Orientación ofrece asesoramiento a personas, parejas, familias y grupos. También podemos recetarle medicamentos para ayudarle si se siente ansioso o deprimido. Para programar una cita, pida una derivación a un integrante de su equipo de atención o llame al número que se proporcionó anteriormente.
Programa de Despensa de Alimentos
646-888-8055
Damos alimentos a personas necesitadas durante su tratamiento contra el cáncer. Hable con un miembro de su equipo de atención médica o llame al número de arriba para obtener más información.
Servicio de Medicina Integral
www.msk.org/integrativemedicine
Nuestro Servicio de Medicina Integral de MSK ofrece muchos servicios para complementar (acompañar) la atención médica tradicional. Por ejemplo, ofrecemos terapia musical, terapias mentales y corporales, terapia de baile y movimiento, yoga y terapia de contacto. Llame al 646-449-1010 para programar una cita para estos servicios.
Puede programar una consulta con un proveedor de cuidados de la salud en el Servicio de Medicina Integral. El proveedor colaborará con usted para diseñar un plan para crear un estilo de vida saludable y hacer frente a los efectos secundarios. Llame al 646-608-8550 para programar una cita para hacer una consulta.
Biblioteca de MSK
library.mskcc.org
212-639-7439
Puede visitar el sitio web de nuestra biblioteca o llamar por teléfono para hablar con el personal de consultas. Ellos pueden ayudarle a encontrar más información sobre un tipo de cáncer. También puede visitar la Guía educativa para pacientes y consumidores de atención médica de la biblioteca.
Servicios de Nutrición
www.msk.org/nutrition
212-639-7312
Nuestro Servicio de Nutrición ofrece asesoramiento nutricional con uno de nuestros nutricionistas dietistas clínicos. Su nutricionista dietista clínico hablará con usted sobre sus hábitos alimenticios. También le dará consejos sobre lo que puede comer durante el tratamiento y después de este. Para programar una cita, pida una derivación a un integrante de su equipo de atención o llame al número que se proporcionó anteriormente.
Educación para el paciente y la comunidad
www.msk.org/pe
Visite nuestro sitio web de Educación para el paciente y la comunidad para buscar recursos educativos, videos y programas en línea.
Cobros del Paciente (Patient Billing)
646-227-3378
Llame si tiene preguntas sobre autorizaciones previas de su compañía de seguros. Esto también se conoce como preaprobación.
Oficina de Representación del Paciente (Patient Representative Office)
212-639-7202
Llame si tiene preguntas sobre el formulario Health Care Proxy o si tiene cualquier inquietud sobre su atención.
Enlace con Enfermeros Perioperativos (Perioperative Nurse Liaison)
212-639-5935
Llame si tiene preguntas sobre la divulgación de información por parte de MSK mientras usted está en cirugía.
Acompañantes y enfermeros privados
917-862-6373
Puede solicitar que enfermeros o acompañantes privados le brinden atención en el hospital o en casa. Llame para obtener más información.
Servicios de rehabilitación
www.msk.org/rehabilitation
El cáncer y los tratamientos contra el cáncer pueden hacer que su cuerpo se sienta débil, rígido o tenso. Algunos pueden causar linfedema (inflamación). Nuestros fisiatras (médicos de rehabilitación), terapeutas ocupacionales (OT) y fisioterapeutas (PT) pueden ayudarlo a retomar sus actividades habituales.
- Los médicos de medicina de rehabilitación diagnostican y tratan problemas que afectan la forma en que se mueve y realiza actividades. Pueden diseñar y ayudar a coordinar su programa de terapia de rehabilitación, ya sea en MSK o en algún lugar más cercano a su hogar. Para obtener más información, llame a Medicina de Rehabilitación (Fisiatría) al 646-888-1929.
- Un OT puede ayudar si tiene problemas para realizar las actividades diarias habituales. Por ejemplo, puede recomendarle herramientas para facilitar las tareas diarias. Un PT puede enseñarle ejercicios para ayudar a desarrollar fuerza y flexibilidad. Para obtener más información, llame a Terapia de Rehabilitación al 646-888-1900.
Programa de Recursos para la Vida Después del Cáncer (RLAC)
646-888-8106
En MSK, la atención no termina después de su tratamiento. El programa RLAC es para los pacientes que hayan terminado con el tratamiento y para sus familias.
Este programa cuenta con muchos servicios. Ofrecemos seminarios, talleres, grupos de apoyo y asesoramiento sobre la vida después del tratamiento. También podemos ayudar con problemas de seguros y empleo.
Programas de salud sexual
El cáncer y los tratamientos contra el cáncer pueden afectar su salud sexual, su fertilidad o ambas. Los programas de salud sexual de MSK pueden ayudarle antes, durante o después de su tratamiento.
- Nuestro Programa de Medicina Sexual Femenina y Salud de la Mujer puede ayudar con los problemas de salud sexual, como la menopausia prematura o los problemas de fertilidad. Pida a un miembro de su equipo de atención de MSK que le remita o llame al 646-888-5076 para obtener más información.
- Nuestro Programa de Medicina Sexual y Reproductiva Masculina puede ayudar a hacer frente a problemas de salud sexual, como la disfunción eréctil. Pida una derivación a un miembro de su equipo de atención o llame al 646-888-6024 para obtener más información.
Trabajo social
www.msk.org/socialwork
212-639-7020
Los trabajadores sociales ayudan a los pacientes, familiares y amigos a hacer frente a los problemas comunes de las personas que tienen cáncer. Brindan asesoramiento personalizado y grupos de apoyo durante su tratamiento. También le pueden ayudar a comunicarse con los niños y otros miembros de la familia.
Nuestros trabajadores sociales también pueden derivarle a agencias y programas comunitarios. Si tiene problemas para pagar sus facturas, también tienen información sobre recursos financieros. Llame al número antes mencionado para obtener más información.
Cuidado Espiritual
212-639-5982
Nuestros capellanes (consejeros espirituales) se encuentran disponibles para escuchar, ofrecer apoyo a los familiares y rezar. Se pueden comunicar con grupos religiosos o clero comunitario, o simplemente brindarle consuelo y una presencia espiritual. Cualquier persona puede solicitar apoyo espiritual. No es necesario tener una afiliación religiosa (conexión con una religión).
La capilla interreligiosa de MSK se encuentra cerca del vestíbulo principal de Memorial Hospital. Está abierta las 24 horas del día. Si tiene una emergencia, llame al 212-639-2000. Pregunte por el capellán de guardia.
Programa de Tratamiento del Tabaquismo
www.msk.org/tobacco
212-610-0507
Si desea dejar de fumar, MSK cuenta con especialistas que pueden ayudarle. Llame para obtener más información.
Programas virtuales
www.msk.org/vp
Ofrecemos educación y apoyo en línea para pacientes y cuidadores. Son sesiones en vivo donde puede hablar o simplemente escuchar. Usted puede enterarse de su diagnóstico, saber qué esperar durante el tratamiento y cómo prepararse para el tratamiento contra el cáncer.
Las sesiones son privadas, gratuitas y dirigidas por expertos. Visite nuestro sitio web para aprender más sobre los Programas Virtuales o para registrarse.
Servicios de apoyo externos
Access-A-Ride
web.mta.info/nyct/paratran/guide.htm
877-337-2017
En la ciudad de New York, la Autoridad Metropolitana de Transporte (MTA) ofrece un servicio compartido de transporte puerta a puerta para personas con discapacidades que no pueden tomar el metro o el autobús público.
Air Charity Network
www.aircharitynetwork.org
877-621-7177
Ofrece transporte a centros de tratamiento.
Sociedad Americana contra el Cáncer (ACS)
www.cancer.org
800-ACS-2345 (800-227-2345)
Ofrece una variedad de información y servicios, incluido Hope Lodge, el cual brinda alojamiento gratuito a pacientes y cuidadores durante el tratamiento contra el cáncer.
Cancer and Careers
www.cancerandcareers.org
646-929-8032
Un recurso donde encontrará educación, herramientas y eventos para empleados con cáncer.
CancerCare
www.cancercare.org
800-813-4673
275 Seventh Avenue (entre las calles West 25th y 26th)
Nueva York, NY 10001
Ofrece orientación, grupos de apoyo, talleres de instrucción, publicaciones y asistencia financiera.
Cancer Support Community
www.cancersupportcommunity.org
Ofrece apoyo y educación a personas afectadas por el cáncer.
Caregiver Action Network
www.caregiveraction.org
800-896-3650
Ofrece educación y apoyo a quienes cuidan de seres queridos con una discapacidad o enfermedad crónica.
Corporate Angel Network
www.corpangelnetwork.org
866-328-1313
Ofrece servicio de traslado gratuito en todo el país usando los asientos desocupados de aviones corporativos.
Good Days
www.mygooddays.org
877-968-7233
Ofrece asistencia financiera para pagar los copagos durante el tratamiento. Los pacientes deben tener seguro médico, deben reunir los criterios de ingresos, y se les deben recetar medicamentos que están incluidos en el formulario de Good Days.
HealthWell Foundation
www.healthwellfoundation.org
800-675-8416
Proporciona asistencia financiera para cubrir copagos, primas de atención médica y deducibles de ciertos medicamentos y terapias.
Joe’s House
www.joeshouse.org
877-563-7468
Ofrece una lista de lugares cercanos a los centros de tratamiento donde las personas con cáncer y sus familiares pueden quedarse.
LGBT Cancer Project
www.lgbtcancer.com
Brinda apoyo y defensa a la comunidad LGBT, incluso grupos de apoyo en línea y una base de datos de ensayos clínicos abiertos a la comunidad LGBT.
LIVESTRONG Fertility
www.livestrong.org/we-can-help/fertility-services
855-744-7777
Proporciona información reproductiva y apoyo a pacientes y sobrevivientes de cáncer cuyos tratamientos médicos tienen riesgos asociados a la infertilidad.
Programa Luzca bien, siéntase mejor
www.lookgoodfeelbetter.org
800-395-LOOK (800-395-5665)
Este programa ofrece talleres para aprender cosas que puede hacer para sentirse mejor con su apariencia. Para obtener más información o para inscribirse en un taller, llame al número de arriba o visite el sitio web del programa.
Instituto Nacional del Cáncer
www.cancer.gov
800-4-CANCER (800-422-6237)
National LGBT Cancer Network
www.cancer-network.org
Ofrece educación, capacitación y defensa para sobrevivientes del cáncer de la comunidad LGBT y para personas en riesgo.
Needy Meds
www.needymeds.org
Brinda listas de programas de asistencia a los pacientes para medicamentos de marca y genéricos.
NYRx
www.health.ny.gov/health_care/medicaid/program/pharmacy.htm
Ofrece beneficios de medicamentos recetados a jubilados de empresas del sector público y empleados que cumplan los requisitos en el estado de Nueva York.
Patient Access Network (PAN) Foundation
www.panfoundation.org
866-316-7263
Brinda ayuda con copagos para pacientes con seguro.
Patient Advocate Foundation
www.patientadvocate.org
800-532-5274
Ofrece acceso a atención, asistencia financiera, asistencia con seguros, asistencia para conservar el empleo y acceso al directorio nacional de recursos para pacientes con seguro insuficiente.
Professional Prescription Advice
www.pparx.org
888-477-2669
Ayuda a los pacientes que carecen de cobertura de fármacos recetados, y que reúnen los requisitos, a obtener medicamentos gratuitos o a bajo costo.
Red Door Community (conocido anteriormente como Gilda’s Club)
www.reddoorcommunity.org
212-647-9700
Un lugar donde las personas que viven con cáncer encuentran apoyo social y emocional a través de la creación de nuevos contactos, talleres, conferencias y actividades sociales.
RxHope
www.rxhope.com
877-267-0517
Ofrece asistencia para ayudar a las personas a obtener medicamentos que no pueden pagar.
Triage Cancer
www.triagecancer.org
Proporciona información y recursos legales, médicos y financieros para pacientes con cáncer y sus cuidadores.
Recursos educativos
Esta sección ofrece una lista con los recursos educativos que se mencionan en esta guía. los cuales le servirán para prepararse para su cirugía y recuperarse después de su cirugía.
Mientras lee estos recursos, anote las preguntas que desee hacerle a su proveedor de cuidados de la salud.
- Preguntas comunes sobre el Recovery Tracker de MSK
- Cuidado de su colostomía húmeda
- Voluntades anticipadas para personas con cáncer y sus seres queridos
- ¡Llámenos! ¡No se caiga!
- Cómo comprobar si un medicamento o suplemento contiene aspirin, otros NSAID, vitamina E o aceite de pescado
- La alimentación apropiada durante su tratamiento contra el cáncer
- Los remedios herbales y el tratamiento contra el cáncer
- Cómo utilizar el espirómetro de incentivo
- Información para familiares y amigos para el día de la cirugía
- Analgesia controlada por el paciente (PCA)
- Qué puede hacer para evitar caerse
