Primary tabs
Podane informacje pomogą przygotować się do radioterapii obszaru mózgu, w tym do tego, czego można się spodziewać przed, w trakcie i po zakończeniu leczenia. Poinformujemy również o skutkach ubocznych i o tym, jak dbać o siebie podczas terapii.
Zalecamy przeczytanie niniejszego poradnika przynajmniej raz przed rozpoczęciem radioterapii, a następnie zachowanie go do wglądu w dniach poprzedzających radioterapię, aby jak najlepiej się do niej przygotować. Należy go zabierać ze sobą na wizytę symulacyjną i wszystkie następne wizyty u onkologa radioterapeuty, aby mieć do niego wgląd wraz z zespołem medycznym.
Informacje o radioterapii obszaru mózgu
W radioterapii stosuje się promieniowanie wysokoenergetyczne do leczenia nowotworów. Promieniowanie działa, niszcząc komórki nowotworowe i utrudniając im namnażanie. Ułatwia to organizmowi naturalne pozbycie się uszkodzonych komórek nowotworowych. Radioterapia wpływa również na zdrowe komórki. Są one jednak w stanie zregenerować się, czego nie potrafią komórki nowotworowe.
Promieniowanie może być stosowane w przypasku guzów pierwotnych w mózgu lub guzów, które zostały przeniesione do mózgu z innych części ciała (przerzuty). Lekarz zdecyduje, czy promieniowanie zostanie skierowane na cały mózg pacjenta, czy na jego fragment. W zależności od planu terapii pacjent zostanie poddany radioterapii z pól zewnętrznych lub radiochirurgii stereotaktycznej.
Podczas napromieniania wiązką zewnętrzną aparat zabiegowy będzie kierował wiązki promieniowania bezpośrednio na guz. Wiązka przechodzi przez ciało i niszczy komórki nowotworowe na jej drodze. Promieniowanie nie jest widoczne ani odczuwalne.
Radiochirurgia stereotaktyczna może być stosowana w przypadku niektórych guzów i jest bardziej precyzyjna. Polega ona na kierowaniu dużych dawek promieniowania na niewielki obszar mózgu pacjenta. W efekcie zdrowe tkanki wokół tego miejsca są narażone na mniejsze dawki promieniowania. Pacjent może również przyjąć wyższe dawki promieniowania na obszar guza podczas każdej sesji, co skraca całkowity czas leczenia.
Radioterapia wymaga czasu, aby być skuteczna. Potrzeba dni lub tygodni leczenia, zanim komórki nowotworowe zaczną obumierać, a po radioterapii obumierają one dalej przez kolejne tygodnie lub miesiące.
Rola pacjenta w zespole radioterapii
Zespół ds. radioterapii będzie wspólnie zajmował się pacjentem. Pacjent jest częścią tego zespołu, a jego rola obejmuje:
- Punktualne przychodzenie na wizyty.
- Zadawanie pytań i zgłaszanie obaw.
- Powiadomienie członków zespołu o wystąpieniu skutków ubocznych.
- Powiadomienie o odczuwanym bólu.
-
Dbanie o siebie w domu, w szczególności poprzez:
- Rzucenie palenia. W MSK są dostępni specjaliści, którzy mogą w tym pomóc. Więcej informacji o Programie leczenia uzależnień od tytoniu można uzyskać pod numerem telefonu 212-610-0507. Można również poprosić pielęgniarkę o informacje na temat programu.
- Dbanie o skórę zgodnie z naszymi zaleceniami.
- Przyjmowanie płynów zgodnie z zaleceniami zespołu ds. opieki.
- Przyjmowanie lub unikanie pokarmów i napojów wskazanych przez zespół ds. opieki.
- Utrzymywanie stałej masy ciała.
Symulacja
Przed rozpoczęciem leczenia zostanie przeprowadzona procedura planowania terapii zwana symulacją. Jej cele są następujące:
- Wyznaczenie obszaru leczenia
- Określenie odpowiedniej dawki promieniowania
- Ograniczenie ilości promieniowania docierającego do pobliskich tkanek do absolutnego minimum
Podczas symulacji zostaną wykonane obrazowania, a na skórze zostaną wytatuowane niewielkie kropki. To znaki identyfikujące obszar leczenia. Mogą one zostać wykorzystane w planie leczenia. W przypadku obaw dotyczących wykonania tatuaży w ramach leczenia, należy porozmawiać z lekarzem.
Symulacja zajmie 2 godziny, ale może być dłuższa w zależności od leczenia zaplanowanego przez lekarza.
Przygotowanie do symulacji
Symulacja nie wymaga specjalnego przygotowania. W dniu symulacji można jeść i pić tak, jak zwykle.
W zależności od planu leczenia konieczne może być przeprowadzenie dokładniejszych badań obrazowych, w tym rezonansu magnetycznego (MRI), które mogą być przydatne w planowaniu leczenia.
Podczas symulacji wymagane jest długie leżenie w jednej pozycji. Jeśli leżenie w bezruchu może powodować dyskomfort, przed symulacją można przyjąć acetaminofen (Tylenol®) lub zwykle przyjmowane leki przeciwbólowe. Jeśli pozostanie w bezruchu podczas zabiegu może być trudne, należy skonsultować z lekarzem przyjęcie odpowiednich leków.
Należy włożyć wygodną odzież, którą da się łatwo zdjąć, ponieważ może zaistnieć potrzeba przebrania się w koszulę szpitalną. Nie należy nosić biżuterii, nie nakładać pudrów ani balsamów.
Usuwanie urządzeń ze skóry
Pacjent może nosić na skórze określone urządzenia. Niektórzy producenci urządzeń zalecają, aby przed symulacją lub sesjami terapeutycznymi zdejmować poniższe urządzenia:
- System ciągłego monitorowania glikemii (CGM)
- Pompa insulinowa
W przypadku korzystania z takiego urządzenia należy zapytać onkologa radioterapeutę czy konieczne jest zdjęcie urządzenia. Jeśli tak, należy pamiętać o przyniesieniu dodatkowego urządzenia, aby założyć je po symulacji lub terapii.
Pacjent może mieć wątpliwości dotyczące sposobu utrzymania właściwego poziomu glukozy po usunięciu urządzenia. W takiej sytuacji przed wizytą należy skonsultować się z lekarzem, który prowadzi leczenie cukrzycy.
Dzień symulacji
Czego się spodziewać?
Członek zespołu radioterapeutycznego przeprowadzi rejestrację. Konieczne będzie kilkukrotne podanie i przeliterowanie swojego imienia i nazwiska oraz daty urodzenia. Służy to celom bezpieczeństwa i jest elementem naszej standardowej procedury identyfikacyjnej. Tego samego dnia mogą zostać przyjęci pacjenci o identycznym lub podobnym nazwisku.
Na miejscu pacjent zostanie powitany przez radioterapeutę. Wykona zdjęcie twarzy. Zdjęcie to posłuży do identyfikacji podczas leczenia.
Terapeuta wyjaśni przebieg symulacji. Jeśli formularz zgody nie został jeszcze podpisany, onkolog radioterapeuta objaśni jego treść i poprosi o podpis.
Podczas symulacji
Na czas symulacji może być konieczne rozebranie się i przebranie w koszulę szpitalną. Nie należy zdejmować butów. Może zajść konieczność zdjęcia nakrycia głowy takiego, jak peruka, turban czy czapka. Terapeuci pomogą położyć się na stole i dołożą wszelkich starań, aby zapewnić wygodę i prywatność.
Stół będzie przykryty prześcieradłem, ale jest twardy i nie ma poduszki. W razie potrzeby przyjęcia leków przeciwbólowych należy powiadomić o tym terapeutów przed rozpoczęciem symulacji. Ponadto w sali jest zwykle chłodno. W przypadku poczucia dyskomfortu należy zgłosić to terapeutom.
Podczas symulacji stół będzie przesuwać się w różne pozycje. Oświetlenie sali zostanie włączone i wyłączone, a na ścianach będzie można dostrzec czerwone światła laserowe. Terapeuci używają świateł laserowych jako wskaźników podczas ustalania pozycji pacjenta na stole. Nie wolno patrzeć bezpośrednio w czerwoną wiązkę lasera, ponieważ może to spowodować uszkodzenie wzroku.
Choć podczas symulacji terapeuci będą wchodzić do sali i z niej wychodzić, zawsze będą prowadzić obserwację. Terapeuci będą rozmawiać ze sobą podczas pracy oraz objaśniać wykonywane czynności. Nie wolno się ruszać po rozpoczęciu symulacji, ponieważ może to zmienić ustawioną pozycję. Dyskomfort lub konieczność uzyskania pomocy należy zgłosić terapeutom.
Aby umilić czas symulacji, terapeuci mogą odtwarzać muzykę. W takim przypadku można przynieść własną płytę CD.
Ułożenie
Terapeuci pomogą pacjentowi ułożyć się na stole. Podczas symulacji i każdej sesji terapii pacjent leży na plecach. W celu zachowania prawidłowej pozycji pacjenta stosowane są maski lub paski podtrzymujące brodę. Są one przygotowywane przez terapeutów.
W celu wykonania maski terapeuta nakłada ciepły, wilgotny arkusz plastikowej siatki na twarz pacjenta leżącego na stole podczas symulacji. Następnie formuje ją, aby dopasować do kształtu głowy pacjenta (patrz Rysunek 1). W masce można normalnie widzieć i słyszeć.
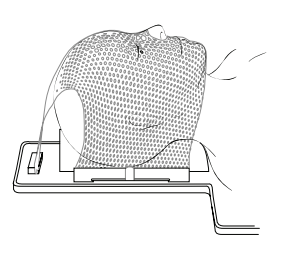
Na masce zostaną wykonane znaczniki. Po wykonaniu maski terapeuci wykonają kilka zdjęć w pozycji symulacji. Zdjęcia i znaczniki zostaną wykorzystane do prawidłowego ułożenia pacjenta podczas terapii. Ta część symulacje zajmuje około 15 minut.
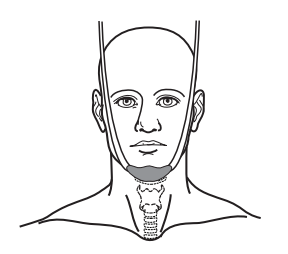
Czasami, zamiast maski stosowany jest pasek podtrzymujący brodę. Jest to element materiału umieszczany pod brodą, aby utrzymywać głowę w odpowiedniej pozycji (patrz Rysunek 2). Pasek będzie przytwierdzony do stołu, na którym leży pacjent. Podobnie jak w przypadku maski, pasek pozwala utrzymać pacjenta w odpowiedniej pozycji podczas symulacji i terapii.
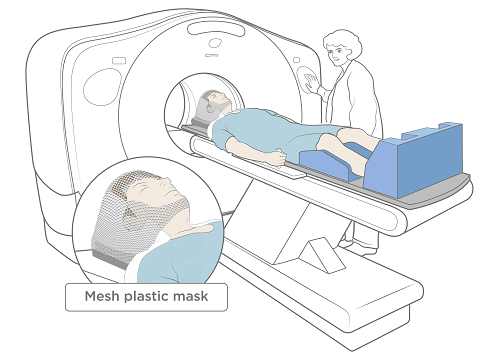
W przypadku radiochirurgii stereotaktycznej wykonana zostanie specjalna forma głowy i ramion pacjenta. Po jej wyschnięciu terapeuta wykona maskę poprzez nałożenie na twarz pacjenta ciepłego arkusza siatki z otworem (patrz Rysunek 3).
Znaczniki na skórze (tatuaże)
W przypadku zastosowania paska podtrzymującego brodę terapeuci obrysują skórę markerem. Konieczne może być naniesienie na skórę 2 trwałych znaczników zwanych tatuażami, po jednym z obu stron głowy nad uszami. Uczucie, które temu towarzyszy, to delikatne ukłucie. Wytatuowane znaczniki nie są większe niż główka szpilki. Oznaczenia markerem można zmyć po zakończeniu symulacji. Tatuaże są trwałe i nie da się ich zmyć. W przypadku obaw dotyczących wykonania tatuaży w ramach radioterapii, należy porozmawiać z lekarzem.
Po wykonaniu tatuaży terapeuci wykonają kilka zdjęć w pozycji symulacji. Zdjęcia i wytatuowane znaczniki zostaną wykorzystane do prawidłowego ułożenia podczas każdego dnia terapii.
Obrazowanie
Po ułożeniu w ustalonej pozycji leczony obszar zostanie prześwietlony. Zostanie do tego użyte urządzenie rentgenowskie zwane symulatorem lub tomograf komputerowy (skaner TK) (patrz Rysunek 3). Ta procedura służy wyłącznie do wyznaczenia obszarów leczenia. Nie ma na celu diagnostyki ani znajdowania guzów. Jeśli będzie potrzebny inny typ obrazowania, pielęgniarka o tym poinformuje.
Czasami przed badaniem pielęgniarka wprowadza kaniulę dożylną (wenflon), aby podać pacjentowi środek kontrastowy. Środek kontrastowy pozwala uzyskać wyraźny obraz obszaru leczenia. Osoby uczulone na środek kontrastowy powinny poinformować o tym lekarza lub pielęgniarkę.
Prześwietlenie zajmuje około 45 minut. Podczas skanowania będzie słychać, jak urządzenie włącza się i wyłącza. Choć hałas może wydawać się głośny, terapeuci będą słyszeć zgłaszane uwagi.
Po symulacji
Pod koniec symulacji umówimy wizytę w celu przeprowadzenia procedury kalibracji i terapii.
Planowanie terapii
Zabiegi radioterapii mogą odbywać się od poniedziałku do piątku. U niektórych osób wystarczająca jest terapia jednodniowa. U innych zabiegi terapii będą prowadzone przez kilka tygodni. Harmonogram jest ustalany na podstawie zaleceń lekarza.
Terapia może być prowadzona w kilku różnych harmonogramach. Może obejmować:
- Pojedynczy zabieg, zwykle przeprowadzany w tym samym dniu co kalibracja lub filmy radiograficzne.
- 3 do 5 terapii
- Codzienne zabiegi, na przykład od poniedziałku do piątku, przez kilka tygodni.
Należy przychodzić w każdy dzień zaplanowanego zabiegu. Terapia może nie odnieść odpowiedniego skutku w przypadku pominięcia wizyt. W przypadku braku możliwości stawienia się na zabiegu, należy skontaktować się z gabinetem onkologa radioterapeuty, aby powiadomić o tym zespół. Aby z jakiegokolwiek powodu zmienić termin zabiegu, należy porozmawiać o tym ze swoim radioterapeutą.
W przypadku radiochirurgii stereotaktycznej zespół specjalistów onkologii radiologicznej wskaże pacjentowi czas trwania wyznaczonych zabiegów, który będzie różnił się w zależności od liczby leczonych obszarów.
Planowanie terapii
W okresie między symulacją a rozpoczęciem terapii onkolog radioterapeuta będzie współpracować z zespołem w celu zaplanowania leczenia. Korzystając obrazów wykonanych podczas symulacji, określą kąty i kształty wiązek promieniowania. Szczegóły są starannie planowane i sprawdzane. Potrwa to od 1 do 10 dni.
Witaminy i suplementy diety w trakcie radioterapii
W trakcie radioterapii dobrze jest przyjmować preparat multiwitaminowy. Niemniej nie należy przyjmować dawki większej niż zalecana dzienna porcja dowolnej witaminy lub minerałów.
Nie należy przyjmować żadnych innych suplementów diety bez konsultacji z członkiem zespołu ds. opieki. Przykładowe suplementy diety to witaminy, minerały oraz suplementy ziołowe i roślinne.
Procedura kalibracji
Przed pierwszym zabiegiem zostanie wyznaczona wizyta w celu przeprowadzenia procedury kalibracji. Procedura zajmuje zwykle około 1 godziny. Jeśli leki przeciwbólowe były pomocne podczas symulacji, można je przyjąć również przed tą procedurą.
Po przybyciu na wizytę w ramach procedury kalibracji należy przejść do przebieralni, aby włożyć koszulę szpitalną. Następnie w towarzystwie terapeutów należy przejść do sali, w której codziennie będzie odbywać się terapia. Terapeuci wskażą ułożenie na stole. Pacjent leży na plecach w takiej samej pozycji jak podczas symulacji.
Zostaną wykonane specjalne prześwietlenia rentgenowskie tzw. filmy radiograficzne, aby sprawdzić, czy pozycja i obszar objęty leczeniem są poprawne. Filmy radiograficzne będą powtarzane w ciągu całego okresu terapii. Nie będą one wykorzystywane do stwierdzenia, czy guz odpowiada na leczenie.
W zależności od planu leczenia pacjent może rozpocząć terapię tego samego dnia, co procedura kalibracji lub w następnym dniu roboczym.
Podczas terapii
Po rejestracji w recepcji należy usiąść w poczekalni. Kiedy radioterapeuci będą gotowi na przyjęcie poproszą o przebranie się w koszulę szpitalną. Nie należy zdejmować butów.
Po zaprowadzeniu do sali zabiegowej radioterapeuci pomogą ułożyć się na stole (patrz Rysunek 2). Ułożenie na stole będzie dokładnie takie samo, jak podczas procedury kalibracji.
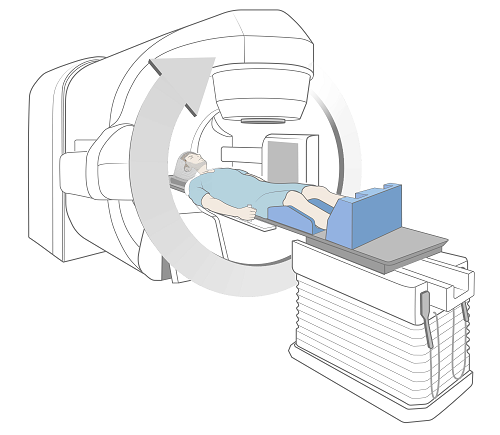
Po prawidłowym ułożeniu radioterapeuci opuszczą salę, zamkną drzwi i rozpoczną zabieg. Promieniowania nie widać ani nie czuć, ale będzie słychać, jak urządzenie porusza się oraz jak włącza się i wyłącza. W zależności od planu leczenia czas przebywania w sali zabiegowej wyniesie 15-90 minut. Większość tego czasu zostanie poświęcona na ułożenie we właściwej pozycji.
Podczas zabiegu nikogo nie będzie w sali, jednak radioterapeuci przez cały czas będą prowadzić obserwację na monitorze i słyszeć przez interkom. Radioterapeuci zapewnią jak największy komfort podczas zabiegu. Podczas zabiegu należy oddychać normalnie, nie ruszając się. Jednak w razie niewygody lub jeśli jest potrzebna pomoc, należy zgłosić to radioterapeutom. W razie potrzeby mogą oni w dowolnym momencie wyłączyć urządzenie i podejść.
Podczas lub po zabiegu odzież ani ciało nie staną się radioaktywne. Można bezpiecznie przebywać w otoczeniu innych ludzi.
Instrukcje w przypadku wypisu ze szpitala po radiochirurgii stereotaktycznej
W przypadku radiochirurgii stereotaktycznej należy przestrzegać specjalnych instrukcji.
- Po zabiegu pacjent powinien skorzystać z pomocy odpowiedzialnego opiekuna, który zabierze go do domu. Lekarz lub pielęgniarka wyjaśnią pacjentowi, kiedy może prowadzić pojazd.
- Opiekun powinien zostać z pacjentem przez pierwsze 24 godziny po zabiegu.
- Dzień po zabiegu można wrócić do wykonywania większości codziennych czynności. Należy porozmawiać z lekarzem lub pielęgniarką o możliwości wykonywania energicznych ćwiczeń.
Planowe wizyty w ramach terapii
Zostanie wyznaczone planowe spotkanie z onkologiem radioterapeutą i pielęgniarką radiologiczną podczas terapii w celu omówienia obaw, zapytań o ewentualne skutki uboczne i udzielenia odpowiedzi na wszelkie pytania. Taka wizyta odbędzie się przed zabiegiem lub po nim ________________. W ten dzień należy przeznaczyć dodatkową godzinę na wizytę.
Aby porozmawiać z onkologiem radioterapeutą lub pielęgniarką radiologiczną w dowolnym momencie między wizytami, należy skontaktować się telefonicznie z gabinetem onkologa radioterepauty lub powiadomić o tym personel pomocniczy lub radioterapeutów, przychodząc na zabieg.
Skutki uboczne
U niektórych osób mogą rozwinąć się skutki uboczne radioterapii. Takie skutki uboczne i ich nasilenie zależą od wielu czynników, takich jak, dawka promieniowania, liczba zabiegów i ogólny stan zdrowia. Skutki uboczne mogą ulec nasileniu w przypadku równoczesnego przyjmowania chemioterapii. Poniżej podano najczęstsze skutki uboczne radioterapii mózgu. Mogą pojawić się wszystkie skutki uboczne, niektóre z nich lub żadne.
Obrzęk mózgu
Radioterapia mózgu może powodować obrzęk mózgu. Jeśli pacjent miał objawy neurologiczne przed rozpoczęciem radioterapii, mogą one powrócić lub mogą wystąpić nowe objawy. Objawy mogą obejmować:
- Nasilenie dotychczasowych objawów
- Napady drgawkowe
- Ból głowy, który nie ustępuje po przyjęciu paracetamolu (Tylenol®)
- nudności i wymioty.
- Zmiany w zakresie widzenia, takie jak podwójne widzenie
- Niepewność podczas chodzenia
- Zmiany w zakresie stanu zdrowia psychicznego
W przypadku wystąpienia nowych lub nasilonych objawów należy natychmiast skontaktować się z lekarzem lub pielęgniarką. Pacjent zostanie poddany badaniu. W razie potrzeby mogą być przepisane leki. Mogą one obejmować:
-
Leki sterydowe, takie jak deksametazon (Decadron®). Leki sterydowe zmniejszają obrzęk mózgu powodowany przez guza lub przez radioterapię.
- Leki sterydowe należy przyjmować wyłącznie zgodnie ze wskazaniem lekarza. Dawka może być zmieniana w trakcie terapii. Jeśli lekarz uzna, że jest to bezpieczne, pacjent otrzyma harmonogram stopniowego zmniejszania dawki leku. Nie należy przerywać przyjmowania deksametazonu bez wskazania lekarza.
- Leki sterydowe mogą powodować ból żołądka i zawsze należy przyjmować je wraz z posiłkiem. Pacjent może otrzymać inny lek, który ograniczy ryzyko podrażnienia żołądka.
- Leki sterydowe mogą zwiększać ryzyko określonych infekcji płuc. W celu ograniczenia tego ryzyka pacjent może otrzymać antybiotyk o nazwie sulfametoksazol i trimetoprym (Bactrim®).
- Leki sterydowe mogą ukrywać objawy infekcji, takie jak gorączka.
- Leki sterydowe mogą podwyższać poziom cukru we krwi. Jeśli pacjent choruje na cukrzycę, powinien poinformować o tym zespół radioterapeutów oraz lekarza, który przepisuje leki na cukrzycę.
-
Leki zapobiegające napadom drgawkowym, takie jak lewetyracetam (Keppra®), fenytoina (Dilantin®), karbamazepina (Tegretol®), fenobarbital (Luminal®) lub kwas walproinowy (Depakene®).
- W przypadku przyjmowania któregokolwiek z tych leków zapobiegających napadom drgawkowym konieczne może być wykonanie badania krwi w celu określenia, czy pacjent otrzymuje właściwą dawkę.
- Należy zapytać lekarza, czy prowadzenie pojazdu jest bezpieczne w czasie przyjmowania tych leków.
Wypadanie włosów
Dwa do trzech tygodni po rozpoczęciu radioterapii może wystąpić wypadanie włosów na głowie. Należy zapytać lekarza lub pielęgniarkę, czego można oczekiwać. Włosy zwykle odrastają w ciągu 3 do 6 miesięcy po zakończeniu terapii.
Po radioterapii kolor i tekstura włosów może ulec zmianie. Dla zwiększenia komfortu można zakryć skórę głowy szalem, turbanem, peruką lub tupecikiem.
Jeśli pacjent chce nosić perukę lub tupecik, warto kupić element przed wypadnięciem włosów, ponieważ ułatwia to dopasowanie koloru włosów i stylu. Ubezpieczenie zdrowotne może obejmować koszt peruki lub tupeciku. Aby peruka lub tupecik były objęte ubezpieczeniem, lekarz musi wypisać receptę z kodem diagnozy wskazującym, że wypadanie włosów nastąpiło w wyniku leczenia choroby nowotworowej. Należy skontaktować się ze swoją firmą ubezpieczeniową, aby sprawdzić, czy koszty peruk lub tupecików są pokrywane oraz w jakiej wysokości.
Pielęgnacja włosów
- W razie konieczności delikatnie umyć włosy łagodnym szamponem.
- Używać szczotki do włosów z miękkim włosiem.
- Nie farbować włosów i nie stosować produktów do włosów.
Reakcje skórne
Podczas radioterapii skóra i włosy w leczonym obszarze mogą ulec zmianie. Może to dotyczyć skóry na czole, uszach oraz karku. Jest to normalne. Warto porozmawiać z pielęgniarką, aby dowiedzieć się, które obszary skóry mogą być narażone.
Po 2-3 tygodniach skóra może stać się zaróżowiona lub opalona. Później może stać się nawet jasnoczerwona lub bardzo ciemna. Skóra może również być sucha i swędząca oraz wyglądać na łuszczącą się. Objawy te stopniowo ustępują po około 3-4 tygodniach po zakończeniu terapii.
Można również zaobserwować wysypkę, szczególnie w miejscach wcześniej wystawianych na słońce. Choć może to być skutek uboczny zabiegu, wysypka może być również oznaką infekcji. Jeśli w dowolnym momencie terapii wystąpi wysypka, należy powiedzieć o tym lekarzowi lub pielęgniarce.
Poniżej podano wytyczne, jak dbać o skórę podczas terapii. Należy postępować zgodnie z tymi zaleceniami, aż stan skóry ulegnie poprawie. Te wytyczne odnoszą się tylko do skóry w obszarze poddawanym radioterapii.
Utrzymywać skórę w czystości
- Codziennie brać kąpiel lub prysznic, używając ciepłej wody i łagodnego bezzapachowego mydła, takiego jak Dove®, Basis® lub Cetaphil®. Dobrze spłukać skórę i osuszyć ją miękkim ręcznikiem.
- Myjąc włosy, należy uważać na skórę głowy. Nie używać ściereczki do mycia, gąbki ani szczotki.
- Nie używać alkoholu ani płatków nasączonych alkoholem na skórze w leczonym obszarze.
Często nawilżać skórę
- Pielęgniarka może zaproponować stosowanie balsamu nawilżającego w pierwszym dniu terapii. W przypadku małego prawdopodobieństwa wystąpienia reakcji skórnych nie ma konieczności stosowania balsamu nawilżającego, jeśli skóra nie jest sucha lub swędząca. Można używać dostępnych bez recepty balsamów nawilżających. Wybierając balsam lub krem nawilżający, należy wybrać taki, który nie ma żadnych substancji zapachowych ani lanoliny. Istnieje wiele produktów, z których warto korzystać, a pielęgniarka może zasugerować jeden z nich. Używać tylko jednego kremu lub balsamu na raz, chyba że pielęgniarka zaleci stosowanie większej liczby środków.
- Balsam nawilżający należy nakładać 2 razy dziennie.
Należy unikać podrażniania skóry w leczonym obszarze.
- Nie nosić obcisłych czapek lub turbanów, które ocierają się o skórę.
- Używać tylko środków nawilżających, kremów lub balsamów, które omówiono z lekarzem lub pielęgniarką.
- Nie nakładać makijażu ani nie używać perfum, pudrów ani wody po goleniu na leczonym obszarze.
- Nie naklejać taśmy na leczoną skórę.
- Jeśli skóra swędzi, nie należy jej drapać. Posmarować balsamem nawilżającym. Należy zapytać pielęgniarkę o zalecenia, jak złagodzić świąd.
- Nie należy się golić w leczonym obszarze. Jeśli golenie jest konieczne, należy używać wyłącznie elektrycznej maszynki do golenia. Jeśli na skórze pojawi się podrażnienie, należy zaprzestać jej używania.
- Nie narażać skóry w leczonym obszarze na bardzo wysokie lub bardzo niskie temperatury. Przykładowo przez stosowanie gorących kąpieli, termofora, okładów rozgrzewających czy z lodu.
- Jeśli podczas terapii nie występują reakcje skórne, dozwolone jest pływanie w basenie z chlorowaną wodą. Należy jednak pamiętać, aby spłukać chlorowaną wodę tuż po wyjściu z basenu.
- Unikać opalania i poparzeń skóry podczas terapii i przez resztę życia. Przebywając na słońcu, należy użyć balsamu przeciwsłonecznego bez PABA (kwasu p-aminobenzoesowego) z filtrem co najmniej SPF 30. Ponadto należy nosić luźne ubrania zakrywające jak największą powierzchnię ciała.
Zmęczenie
Zmęczenie to uczucie znużenia lub osłabienia, brak chęci do robienia czegokolwiek, niemożność koncentracji lub spowolnienie. Zmęczenie można zacząć odczuwać po 2 do 3 tygodniach terapii i może ono wahać się od łagodnego do ciężkiego. Zmęczenie może utrzymywać się od 6 tygodni do 12 miesięcy po zakończeniu terapii.
Istnieje wiele powodów, dla których można odczuwać zmęczenie podczas terapii, w tym:
- wpływ promieniowania na organizm;
- dojazdy na zabiegi;
- brak wystarczającej ilości odprężającego snu w nocy;
- niedostateczne spożycie białka i kalorii;
- ból lub inne objawy;
- uczucie lęku lub depresji;
- niektóre leki.
Zmęczenie może nasilać się o określonych porach dnia. Poniżej podano zalecenia, jak radzić sobie ze zmęczeniem.
Sposoby radzenia sobie ze zmęczeniem
- W przypadku dobrego samopoczucia można chodzić do pracy. Jednakże ograniczenie pracy pomoże nabrać sił.
- Należy planować codzienne zajęcia. Należy skupić się na niezbędnych i najważniejszych czynnościach i wykonywać je, mając najwięcej energii. Można przykładowo iść do pracy, ale nie zajmować się domem albo iść na mecz dziecka, ale nie wychodzić na kolację do restauracji.
- Zaplanować czas na odpoczynek lub krótką drzemkę (10–15 minut) w ciągu dnia, zwłaszcza w przypadku uczucia zmęczenia. W przypadku drzemki należy starać się spać nie dłużej niż 1 godzinę.
- Każdej nocy należy starać się przespać co najmniej 8 godzin. Wymagana ilość snu może być większa niż przed rozpoczęciem radioterapii. Dobrym rozwiązaniem jest wcześniejsze chodzenie spać i późniejsze wstawanie. Jednym ze sposobów na lepszą jakość nocnego snu jest aktywność w ciągu dnia. Można przykładowo ćwiczyć, spacerować, uprawiać jogę czy jeździć na rowerze. Innym sposobem na lepszy sen może być relaks przed pójściem spać. Można poczytać książkę, ułożyć puzzle, posłuchać muzyki lub zająć się innym relaksującym hobby.
- Można poprosić rodzinę i przyjaciół o pomoc w zakupach, gotowaniu i sprzątaniu. Należy skontaktować się ze swoją formą ubezpieczeniową, aby sprawdzić, czy usługi opieki domowej są pokrywane.
- Niektóre osoby mają więcej sił, gdy ćwiczą. Należy zapytać lekarza o to, czy można wykonywać lekki wysiłek fizyczny, taki jak spacerowanie, rozciąganie czy joga.
- Trzeba spożywać wysokokaloryczne pokarmy bogate w białko. Należy zapytać pielęgniarki o poradnik Dobre odżywianie w trakcie leczenia choroby nowotworowej.
- Zmęczenie mogą nasilać inne objawy, takie jak ból, nudności, biegunka, trudności w zasypianiu lub uczucie depresji lub lęku. Należy poprosić lekarza lub pielęgniarkę o pomoc w razie wystąpienia innych objawów.
Zdrowie seksualne
Nowotwór i terapia mogą rodzić obawy dotyczące na seksualności. Ciało nie jest radioaktywne. Nie można przekazać promieniowania nikomu innemu, dlatego przebywanie w bliskim kontakcie z innymi jest bezpieczne.
Podczas radioterapii można podtrzymać aktywność seksualną, chyba że onkolog radioterapeuta wyda inne zalecenia. Jeśli jednak istnieje możliwość zajścia w ciążę, należy stosować metody kontroli urodzin (antykoncepcję), aby zapobiec ciąży podczas terapii.
American Cancer Society (Amerykańskie Stowarzyszenie do Walki z Rakiem) dysponuje poradnikami na temat zdrowia seksualnego podczas leczenia nowotworów zatytułowanymi Sex and the Adult Male with Cancer (Seks i mężczyzna z chorobą nowotworową) oraz Sex and the Adult Female with Cancer (Seks i kobieta z chorobą nowotworową). Można je wyszukać w witrynie internetowej www.cancer.org lub zamówić egzemplarz, dzwoniąc pod numer 800-227-2345.
MSK ma również programy dotyczące zdrowia seksualnego pomocne w zminimalizowaniu wpływu choroby i leczenia na ich sferę seksualną. Można skorzystać z porady specjalisty przed terapią, w jej trakcie lub po jej zakończeniu.
- Female Sexual Medicine & Women’s Health Program (Poradnictwo seksuologiczne i z zakresu zdrowia kobiet): w celu uzyskania dalszych informacji lub umówienia wizyty należy zadzwonić pod numer 646-888-5076.
- Male Sexual & Women’s Health Program (Poradnictwo seksuologiczne i z zakresu zdrowia mężczyzn): w celu uzyskania dalszych informacji lub umówienia wizyty należy zadzwonić pod numer 646-888-6024.
Zdrowie psychiczne
|
|
|
Przyczyną lęku może być również poinformowanie pracodawcy o chorobie nowotworowej czy obawa o możliwość opłacenia rachunków za leczenie. Zmartwieniem może też być wpływ choroby na relacje rodzinne lub obawy o nawrót choroby nowotworowej. Zmartwieniem może też być wpływ leczenia choroby nowotworowej na ciało pacjenta i obawy o atrakcyjność seksualną.
Troska o te sprawy jest zupełnie normalnym zjawiskiem. Tego rodzaju negatywne emocje można odczuwać, chorując na ciężką chorobę lub gdy cierpi na taką bliska osoba. Jesteśmy po to, aby udzielić wsparcia.
Jak opanować negatywne emocje?
Rozmowa z innymi. Skrywanie uczuć, może powodować poczucie osamotnienia. Dzięki rozmowie osoby w otoczeniu będą mogły lepiej zrozumieć w jakiej jesteś sytuacji. Warto porozmawiać o swoich uczuciach z kimś, komu się ufa. Może to być na przykład małżonek lub partner, bliski przyjaciel lub członek rodziny. Można również porozmawiać z kapelanem (doradcą duchowym), pielęgniarką, pracownikiem socjalnym lub psychologiem.
Można dołączyć do grupy wsparcia. Spotkanie z innymi ludźmi chorującymi na nowotwór może być sposobnością do opowiedzenia o swoich uczuciach i uzyskania informacji od innych osób. Pozwala to zrozumieć, jak inni radzą sobie z chorobą nowotworową i leczeniem oraz przypomina, że pacjent nie jest sam.
Wiemy, że ludzie zmagający się z chorobą nowotworową różnią się i mają różne diagnozy. Oferujemy grupy wsparcia dla osób mających podobną diagnozę i tożsamość. Przykładowo można dołączyć do grupy wsparcia dla osób z nowotworem piersi lub do grupy dla pacjentów LGBTQ+ z chorobą nowotworową. Więcej informacji o grupach wsparcia MSK można uzyskać na stronie www.msk.org/vp. Można również porozmawiać z onkologiem radioterapeutą, pielęgniarką lub pracownikiem socjalnym.
Można spróbować technik relaksacyjnych i medytacji. Takie aktywności mogą przynieść odprężenie i relaks. Można spróbować wyobrazić sobie przebywanie w ulubionym miejscu. W tym czasie należy głęboko oddychać. Należy koncentrować się na każdym oddechu lub słuchać kojącej muzyki albo innych dźwięków. Dla niektórych osób inną formą medytacji jest modlitwa. Wytyczne w zakresie medytacji prowadzonej przez ośrodki medycyny integracyjnej i dobrostanu są dostępne pod adresem www.msk.org/meditations.
Ćwiczenia fizyczne. Wiele osób uważa, że lekka aktywność, taka jak spacery, jazda na rowerze, joga czy aerobik w wodzie poprawiają samopoczucie. Należy porozmawiać z lekarzem na temat rodzajów ćwiczeń fizycznych, które można wykonywać.
Wszyscy mamy własny sposób radzenia sobie w trudnych sytuacjach. Często stosujemy to, co zadziałało na nas w przeszłości. Czasami to jednak nie wystarcza. Zachęcamy do rozmowy z lekarzem, pielęgniarką lub pracownikiem socjalnym na temat swoich obaw.
Po terapii
Należy pamiętać, aby umówić się z onkologiem radioterapeutą na kolejne wizyty kontrolne. Oceni on, czy organizm odpowiada na leczenie. Podczas tych wizyt mogą zostać wykonane badania krwi, prześwietlenia i badania tomograficzne. Przed przybyciem na wizytę należy zapisać swoje pytania i wątpliwości. Należy przynieść ze sobą te pytania wraz z listą wszystkich przyjmowanych leków. Można również zadzwonić do lekarza lub pielęgniarki w dowolnym momencie po zakończeniu leczenia lub między wizytami kontrolnymi w razie jakichkolwiek pytań lub wątpliwości.
Źródła informacji
Usługi pomocowe MSK
Centrum poradnictwa
www.msk.org/counseling
646-888-0200
Wiele osób uważa, że doradztwo im pomogło. Centrum poradnictwa MSK udziela porad osobom indywidualnym, parom, rodzinom i grupom. Możemy również przepisywać leki pomocne w leczeniu lęku i depresji. Aby umówić się na wizytę, należy zwrócić się do lekarza o skierowanie lub zadzwonić pod powyższy numer telefonu.
Poradnictwo seksuologiczne i z zakresu zdrowia kobiet
646-888-5076
Choroby nowotworowe i ich leczenie mogą wpływać na zdrowie seksualne i płodność. Nasz Program zdrowia kobiet i medycyny seksualnej dla kobiet może pomóc w przypadku problemów dotyczących zdrowia seksualnego, takich jak przedwczesna menopauza i problemy z płodnością. Możemy pomóc przed terapią, w jej trakcie lub po jej zakończeniu. Aby uzyskać dodatkowe informacje lub umówić się na wizytę, należy do nas zadzwonić.
Centrum medycyny integracyjnej
www.msk.org/integrativemedicine
Nasze Centrum medycyny integracyjnej oferuje szereg usług, które uzupełniają tradycyjną opiekę medyczną. Należą do nich muzykoterapia, terapie holistyczne, terapia tańcem i ruchem, joga i terapia dotykowa. Aby umówić się na wizytę i skorzystać z tych usług, należy zadzwonić pod numer 646-449-1010.
W Centrum medycyny integracyjnej można również umówić się na konsultacje z lekarzem. Lekarze wspólnie z pacjentem opracują plan zdrowego trybu życia oraz radzenia sobie ze skutkami ubocznymi. Aby umówić się na wizytę, należy zadzwonić pod numer 646-608-8550.
Program poradnictwa seksuologicznego i z zakresu medycyny reprodukcyjnej dla mężczyzn
646-888-6024
Choroby nowotworowe i ich leczenie może wpływać na zdrowie seksualne, płodność lub obydwa elementy. Nasz Program zdrowia seksualnego i reprodukcyjnego dla mężczyzn może pomóc w przypadku problemów dotyczących zdrowia seksualnego, takich jak problemy z erekcją. Możemy pomóc przed terapią, w jej trakcie lub po jej zakończeniu. Aby uzyskać dodatkowe informacje lub umówić się na wizytę, należy do nas zadzwonić.
Dietetyka
www.msk.org/nutrition
212-639-7312
Nasza Opieka dietetyczna oferuje porady żywieniowe u jednego z naszych certyfikowanych dietetyków. Dietetyk kliniczny porozmawia z pacjentem i omówi jego nawyki żywieniowe. Dietetyk doradzi również, co należy spożywać podczas leczenia i po jego zakończeniu. Aby umówić się na wizytę, należy zwrócić się do członka zespołu ds. opieki o skierowanie lub zadzwonić pod powyższy numer telefonu.
Program po zakończeniu terapii nowotworowej (Resources for Life After Cancer, RLAC)
646-888-8106
W MSK opieka nie kończy się po terapii. Program RLAC jest przeznaczony dla pacjentów, którzy zakończyli terapię, i ich rodzin.
Program oferuje wiele usług. Dostępne są seminaria, warsztaty, grupy wsparcia oraz porady dotyczące życia po odbyciu terapii. Oferujemy również pomoc związaną z ubezpieczeniem i zatrudnieniem.
Program leczenia uzależnień od tytoniu (Tobacco Treatment Program)
www.msk.org/tobacco
212-610-0507
W MSK są dostępni specjaliści, którzy mogą pomóc w rzuceniu palenia. Więcej informacji o Programie leczenia uzależnień od tytoniu można uzyskać pod numerem telefonu 212-610-0507. Można również poprosić pielęgniarkę o informacje na temat programu.
Zewnętrzne zasoby
Amerykańskie Stowarzyszenie do Walki z Rakiem (American Cancer Society, ACS)
www.cancer.org
800-ACS-2345 (800-227-2345)
Oferuje różnorodne informacje i usługi, w tym Hope Lodge, bezpłatne miejsce dla pacjentów i opiekunów na pobyt na okres leczenia raka.
Amerykańskie Towarzystwo Radioterapii Onkologicznej i Onkologii (American Society for Therapeutic Radiology and Oncology)
www.rtanswers.org
800-962-7876
Grupa specjalistów onkologii radiologicznej specjalizująca się w leczeniu pacjentów radioterapią. Udostępnia szczegółowe informacje na temat leczenia nowotworów naświetlaniami oraz dane kontaktowe onkologów radioterapeutów w danej okolicy.
Opieka onkologiczna CancerCare
www.cancercare.org
800-813-HOPE (800-813-4673)
275 7th Ave. (między ulicami West 25th i 26th)
New York, NY 10001, USA
Zapewnia doradztwo, grupy wsparcia, warsztaty edukacyjne, publikacje i pomoc finansową.
Społeczność pacjentów onkologicznych (Cancer Support Community)
www.cancersupportcommunity.org
Oferuje wsparcie i edukację dla osób dotkniętych rakiem.
Serwis informacyjny Narodowego Instytutu Raka (National Cancer Institute, NCI)
www.cancer.gov
800-4-CANCER (800-422-6237)
Zapewnia edukację i wsparcie dla osób chorych na raka i ich rodzin. Publikacje są dostępne online i w formie drukowanej.
Pytania do onkologa radioterapeuty
Przed przybyciem na wizytę należy zapisać swoje pytania i wątpliwości. Poniżej podano przykładowe pytania, jakie można zadać. Należy też zapisać odpowiedzi udzielone podczas wizyty, aby móc je później przejrzeć.
Jaki rodzaj radioterapii otrzymam?
Ile zabiegów radioterapii przejdę?
Jakich skutków ubocznych mogę się spodziewać w trakcie radioterapii?
Czy skutki uboczne miną po zakończeniu radioterapii?
Jakich późnych skutków ubocznych mogę się spodziewać po zakończeniu radioterapii?