本信息介绍了在 MSK 接受癌症治疗期间控制血糖的重要性。 此外,还介绍了您在家中控制血糖所需的基本技能。 控制好血糖会让您感觉更好,并有助于预防治疗过程中出现的问题。
关于癌症治疗期间的高血糖
您收到这本小册子是因为您患有高血糖症(高血糖),且目前正在接受癌症治疗。 高血糖症是指血液中的葡萄糖(糖分)超过正常水平。
您可能会患有糖尿病或短期高血糖症。 短期高血糖症可能与您的治疗计划有关,这种情况很常见。 每 10 个癌症患者中约有 3 名患者会在治疗期间出现高血糖症。
癌症治疗期间的高血糖症会增加您罹患以下疾病的风险:
- 感染
- 手术后愈合不良
- 疲乏(感觉比平时更疲倦)
- 神经病变(手指和脚趾刺痛或失去知觉)
- 疼痛
- 与糖尿病有关的长期问题
癌症治疗期间,控制糖尿病、高血压和高胆固醇等慢性疾病非常重要。 即使在治疗结束后,这些疾病也会导致长期健康问题。
对于某些治疗,您的血糖必须处于目标范围内。 目标范围指您的血糖不会过高或过低。
如果您的血糖持续升高,我们可能需要停止治疗。 具体取决于您所接受的治疗类型。 您的医疗保健提供者将为您提供更多相关信息。
饮食和体力活动是控制血糖水平的最佳方法。 您可能还需要使用药物。 糖尿病医疗保健提供者将与您一起制定居家控制血糖的相关计划。
治疗期间,体力下降和食欲不振(无饥饿感)属于正常现象。 这会增加通过饮食和活动控制血糖水平的难度。 我们将随时为您提供支持和帮助。
什么是糖尿病生存技能?
患者需要了解大量糖尿病相关信息。 本资源提供了基本信息(又称为糖尿病生存技能),可帮助您开始居家安全控制血糖。
出院(离开医院)后,门诊糖尿病医疗保健提供者将进行随访,教您有关这些技能的更多知识。
本资源包含以下信息:
- 血糖监测
- 高血糖症
- 低血糖症
-
了解您的糖尿病药物
- 胰岛素
- 口服药物
- 非胰岛素注射药物
- 营养
- 后续护理
关于糖尿病的常见问题
我的癌症治疗有很多事情要做,感觉自己无法处理所有事项。 我可以等一段时间再开始糖尿病治疗吗?
糖尿病医疗保健提供者开具处方后,立即开始糖尿病治疗非常重要。 控制血糖可以改善您的感觉,更容易度过治疗期。 这将有助于降低感染风险和其他由高血糖引起的健康问题,如脱水。
如何预防糖尿病引起的其他健康问题?
目前还没有治愈糖尿病的方法。 保持健康体重有助于身体更容易利用胰岛素。 还有助于人体控制血糖水平。
控制血糖水平是预防糖尿病引发其他健康问题的最佳方法。 您可以遵医嘱使用糖尿病药物。
了解自己的血糖水平是预防高血糖症的第一步。 定期检测血糖。 请阅读关于高血糖症(高血糖),以了解更多信息。
通过饮食和锻炼保持健康的生活方式。 如需了解有关健康饮食的更多信息,请致电 212-639-7312,咨询临床营养师。
关于糖尿病护理的常见术语
血糖 (BG) 水平:又称为血糖 (BS) 或葡萄糖水平。 通过指尖釆血进行测量。
血糖 (BG) 日志:用于跟踪一段时间内的血糖情况。
血糖仪 (BGM):又称 BG 仪、血糖计或血糖机。 用于进行指尖釆血血糖检查。
碳水化合物:人体葡萄糖的主要来源。 又称为碳水。
连续血糖监测仪 (CGM):一种置于手臂或胃部的小型装置,每隔几分钟读取一次血糖水平。
内分泌科医生:接受过糖尿病等内分泌问题专业培训的医生。
葡萄糖:人体的主要能量来源。 人体将多余的葡萄糖储存在肌肉和肝脏中作为能量。 也会将多余的葡萄糖储存为脂肪。
血红蛋白 A1c (HbA1c):衡量您过去 3 个月平均血糖水平的指标。
睡前 (HS):就寝时间,通常是指晚上睡觉前的固定时间。
胰岛素:一种将葡萄糖从血液转移至人体细胞的激素。 如果您的身体无法自行分泌足够的胰岛素,则也可以作为一种药物注射胰岛素。
胰岛素滑动量表:医疗保健提供者用于决定您所需胰岛素剂量的一种量表。 该量表通常属于血糖日志的一部分。
宏量营养素:主要食物组分,如碳水化合物、蛋白质和脂肪。
NPO:禁食。 关于何时停止进食和饮水的指导说明。
烦渴症:极度容易口渴。
多尿症:尿频。
餐后:用餐后。
餐前:用餐前。
目标范围:血糖不会过高或过低时。
滴定:随着时间推移,通过减少(降低)或增加(提高)剂量来调整药物。
如何使用血糖仪检测血糖
本信息介绍了如何使用血糖仪检测血糖水平。
本资源中的步骤仅适用于 Contour® Next One 血糖仪和 Microlet® Next 采血器。 如果您使用其他类型的血糖仪或采血器,请遵照其附带的说明进行操作。 所有血糖仪和采血器都略有不同。
关于 Microlet Next 采血器
该款采血器装有用于刺破手指的采血针(针头)。 其中包含 6 个主要部件(见图 1)。
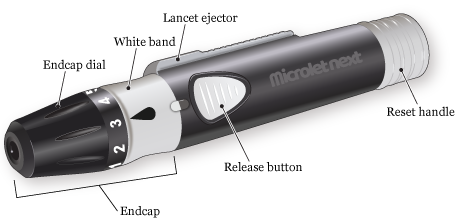
- 在准备使用之前,端帽会盖住采血针。
- 端帽刻度盘用于控制采血针刺入手指的深度。
- 白色条带用于将端帽与其他部分连接起来。 当黑色液滴图案与释放按钮对齐时,端帽即可与血糖仪锁定。
- 释放按钮可使采血针尖端弹出,刺入手指。
- 如需再次刺破手指,复位针柄可以对采血针进行复位。
- 使用完毕后,采血针弹出器可以将采血针从采血器中弹出。
Microlet Next 采血器可与 Microlet 采血针配合使用。 Microlet Next 采血针有不同颜色,但其本身并无区别。
关于 Contour Next One 血糖仪
血糖仪用于测量血液中的含糖量。 其中包含 3 个主要部件(见图 2)。
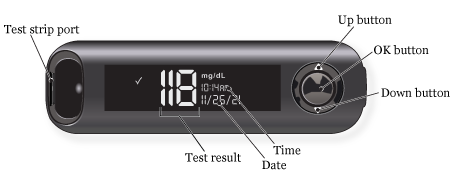
- 试纸端口是将血糖试纸放入血糖仪的地方。 Contour Next One 血糖仪只能使用 Contour Next 试纸。
- 屏幕可显示血糖仪状态、血糖水平、日期和时间等信息。
-
按钮用于对血糖仪进行控制。
- 要向上滚动,请按向上按钮。 按住可继续滚动。
- 要向下滚动,请按向下按钮。 按住可继续滚动。
- 要接受选择,请按确定按钮。
- 要打开或关闭血糖仪,请按确定按钮。
首次使用血糖仪之前,需要对其进行设置。
可以通过以下方式进行设置:
- 接受血糖目标范围为 70-180 毫克/分升 (mg/dL)。
- 设置时间。
- 设置日期。
设置完成后,血糖仪才能正常工作。
请观看视频Contour® Next One Video: Doing Your First Test,了解有关如何设置血糖仪的说明。
请勿将血糖仪浸入水中。 如果发现血糖仪变脏,请用湿布或酒精棉片擦拭。
Contour Diabetes 应用程序
Contour Diabetes 应用程序可与 Contour Next One 血糖仪配合使用。 该应用程序可以记笔记、设置提醒事项、以图表形式查看结果并共享报告。 如果您想使用该应用程序,可以从 Apple App Store® 或 Google Play™ 商店下载。
如果您不想使用,则无需下载 Contour Diabetes 应用程序。 Contour Next One 血糖仪无需应用程序即可正常使用。
Contour Next One 用户指南
有关 Contour Next One 血糖仪和 Contour Diabetes 应用程序的更多信息,请阅读《Contour Next One 用户指南》。 您可以阅读血糖仪附带的指南,也可以在 www.contournextone.com/getting-started 上查看。
血糖检测须知
医疗保健提供者将告诉您多久检测一次血糖。 他们还会告诉您血糖水平应该是多少。 这被称为血糖目标范围。 血糖目标范围基于您的整体健康状况和当前治疗计划。
准备开始时,请使用肥皂和水洗手。 然后充分擦干。 用潮湿的手触摸血糖试纸可能会损坏试纸,或使结果不够准确。
准备好所需用品
将用品放在干净表面上。 按照使用顺序对其进行排列会很有帮助(见图 3)。

您将需要:
- 采血器。
- 新的采血针。
- 血糖仪。
- 血糖试纸。
- 酒精棉片(如果没有洗手池)。
- 干纸巾或纱布(如果没有洗手池)。
- 血糖日志。
- 1 个垃圾桶。
- 一个固体容器,用于丢弃使用过的采血针(例如带盖子的重型塑料洗衣液瓶)。 请阅读如何储存和处置家用医疗锐器,了解有关选择容器的更多信息。
从容器中取出血糖试纸时,请将其放在血糖仪上。 这有助于保持血糖试纸清洁干燥,并使其更容易取用。 确保将血糖试纸容器盖紧。 空气中的湿气会损坏试纸。
准备好您的血糖仪
-
将采血器上的白色条带向右旋转,以打开端帽(见图 4)。
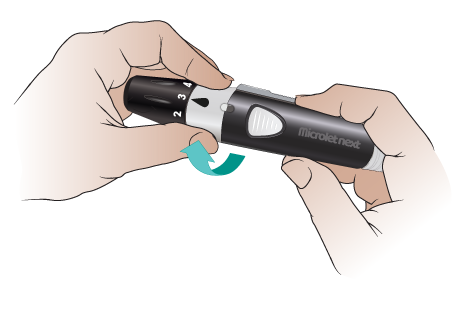
图 4. 向右扭转白色条带 - 直接拉开端帽(见图 5)。

- 小心拧动圆片 3 次。 注意不要将其弄弯。 将圆片拉下来,放在一边备用(见图 6)。 您将在之前圆片所在的位置看到一个小针头。

- 将端帽装回采血器的解锁位置(见图 7)。

-
向左旋转白色条带以锁定端帽(见图 8)。

图 8. 向左扭转白色条带 -
转动端帽刻度盘的黑色部分,设置穿刺深度(见图 9)。 最好从 1 级或 2 级开始。 如果滴血量不够大,可以设置为更高级别。

图 9. 设置穿刺深度
现在,采血器已经准备就绪。 请放下采血器。 拿起血糖仪和试纸。
准备好血糖仪
- 将试纸的印刷面朝向您。
- 将血糖仪的屏幕和按钮朝向您。
-
将试纸的灰色方形端插入血糖仪的试纸端口(见图 10)。

图 10. 将试纸放入端口
将试纸放入端口后,血糖仪会发出哔哔声并打开。 如果并非如此:
- 确保将试纸完全推入端口。
- 确保试纸的灰色方形端位于端口内。
- 确保试纸的印刷面朝向您。
现在血糖仪已准备就绪。 插入试纸后,血糖仪将保持开启状态 3 分钟。 如果您在这段时间内未在试纸尖端滴上一滴血,血糖仪将发出哔哔声并关闭。 如果出现这种情况,请将试纸拔出并再次放入端口。
在将试纸放入血糖仪之前或血糖仪关闭时,请勿在试纸上滴血。 否则会毁坏试纸。 必须换一条新的试纸。
刺破手指
-
选择要刺破哪根手指。 建议使用指尖的侧面(见图 11)。 指尖的中部和顶部更加敏感。
- 每次使用不同的部位。 这将有助于防止出现痛点。 记住,每个指尖的两侧均可使用。
- 如果尚未洗手,请使用酒精棉片对患处进行清洁。 用干净的纸巾或纱布垫擦干。

图 11. 将采血器紧贴手指一侧 -
将采血器紧贴手指一侧(见图 12),然后按下释放按钮。 然后立即将采血器从手指上移开。 寻找血滴。您可能需要轻轻按摩或挤压手指(见图 12)。 请勿用力过猛。 否则,结果可能会不准确。如果血滴太小,您需要再次刺破手指。 可以使用相同的采血针。

图 12. 轻轻挤压手指获取血滴
a. 拉动采血器上的白色复位针柄,直到听到卡入到位的声音(见图 13)。

b. 转动端帽刻度盘,将穿刺深度增加 1 级。
c. 确保将采血器压紧贴住手指一侧。
d. 按下释放按钮。 然后立即将采血器从手指上移开。
e. 寻找血滴。 您可能需要轻轻按摩手指。 如果血滴大于所需的量,请在下次使用采血器时将穿刺深度降低 1 级。 这意味着采血针不会刺得那么深。
用血糖试纸接触血滴
-
获得足够大的血滴后,请用试纸尖端接触血滴(见图 14)。 试纸将吸收血液。 血液无法被试纸的顶部、底部或侧面吸收。
- 如果第一次抽血量不足,血糖仪会发出两声蜂鸣声,且显示屏上会闪烁一滴血。 您可以在 60 秒内往试纸上涂上更多血液。
- 如果未能在 60 秒内涂下足够的血液,血糖仪将显示错误代码。 如果出现这种情况,请取出试纸并将其扔掉。 使用新的试纸重新开始。 如有必要,请增加采血器的穿刺深度。

图 14. 触摸试纸末端 -
在试纸上涂入足量血液后,血糖仪会发出哔哔声,并从 5 开始倒计时。 屏幕上将显示血糖水平,您会看到试纸端口附近出现某种颜色。 这称为“目标灯”或 smartLIGHT。 如果结果处于目标范围内,您会看到绿色;如果过高,会看到黄色;如果过低,则会看到红色。
- 第一次拿到 Contour Next One 血糖仪时,目标血糖范围将为 70 至 180 mg/dL。
- 如果糖尿病医生给您设定了不同的目标范围,您可以使用 Contour Diabetes 应用程序进行更改。
- 如果您不想使用 smartLight 功能,可以使用 Contour Diabetes 应用程序将其关闭。
记下您的血糖水平
请在血糖日志中记录您的血糖水平。 血糖结果会一直显示在屏幕上,直到您取出试纸或持续 3 分钟。
读取血糖时,请确保您的血糖仪正面朝上。为了快速检测,请确保您能读取时间和日期。
扔掉试纸和用过的采血针
-
用力将试纸从血糖仪中拔出(见图 15)。 扔进垃圾桶。 可以将其与普通垃圾放在一起。
图 15. 从血糖仪中拔出试纸 - 将采血器上的白色条带向右旋转,以打开端帽。 直接拉开端帽。
-
将之前从采血针顶端取下的圆形塑料片放在平坦表面。 将采血针顶端用力推入塑料片(见图 16)。 塑料片可以盖住采血针,从而避免您意外刺伤自己。

图 16. 将采血针的末端推入塑料片 -
在塑料锐器盒上方握住采血针。 向前滑动采血针弹出器,直到采血针掉进塑料锐器盒(见图 17)。
- 请勿用手指拔出采血针。 塑料片极易脱落。 如果脱落,您可能会被针刺伤。

图 17. 将采血针弹入锐器盒 - 将采血针弹出器推回原位。 将端帽装回采血器上。 向左旋转白色条带以锁定端帽。
记录跟踪结果
- 医疗保健提供者将告诉您如何跟踪血糖水平和药物剂量。 请遵循他们的指示操作。
- 预约就诊时请携带您的血糖日志。 此类信息有助于您的医疗服务提供者决定是否更改您当前的治疗方案。 如果您对检测血糖有任何疑问,请咨询您的医疗保健提供者。
在哪里购买用品
请与您的糖尿病医疗保健提供者联系,通过处方续药来获取血糖试纸和采血针。 必须从当地药房购得续药用品。 MSK 门诊药房不提供此类用品。
如果您的血糖仪使用电池供电,请务必常备备用电池。 Contour Next One 血糖仪使用 2 节 CR-2032 电池。 您可以在网上或当地的电器店、五金店或超市购买这类电池。
Contour Next One 视频 - 进行首次检查
关于高血糖症(高血糖)
本信息介绍了高血糖症、其病因以及如何识别、预防和治疗高血糖症。 还介绍了糖尿病的不同类型。
什么是高血糖?
高血糖是指血液中积聚了过多的葡萄糖(糖)。 这会让您感到疲倦、乏力或生病。
高血糖有 2 种类型:
- 急性高血糖是指一个人的血糖在几天或几周内突然飙升。
- 慢性高血糖是指一个人的血糖长期缓慢上升。
高血糖的成因
如果您的身体无法产生足够的胰岛素或不能轻易利用所产生的胰岛素,就可能会出现高血糖。 胰岛素是一种让葡萄糖从血液进入细胞的激素。 如果体内没有足够的胰岛素,葡萄糖就会滞留在血液中,导致高血糖。
治疗相关性高血糖
一些癌症治疗方法会使血糖升高并导致高血糖,包括化疗和类固醇治疗。 通过管饲或静脉注射营养 (TPN) 获取营养也会导致高血糖。
在某些治疗期间,您可能需要将血糖控制在一定范围内。 糖尿病医疗保健提供可能会开具胰岛素或口服糖尿病药物,以改善您的血糖水平。 此外,他们还会向您解释如何检测血糖以及检测频率。
治疗相关性高血糖通常会在治疗结束后消失。 如果没有消失,则表示您可能在治疗前就有血糖问题。 请持续检测血糖和服药,直至糖尿病医疗保健提供者告诉您停止。
高血糖的风险因素
以下情况更容易出现高血糖:
- 患有 1 型或 2 型糖尿病 (DM) 或糖尿病前期。
- 未服用足够的糖尿病药物来控制血糖水平。
- 未正确注射胰岛素。
- 使用过期或变质的胰岛素。 如果胰岛素过热或过冷,就会出现这种情况。
- 活动量不够。
- 碳水化合物摄入过多。 请阅读如何通过饮食控制血糖,以了解更多信息。
- 通过管饲或 TPN 获得营养。
- 生病或受到感染。
- 有身体上的压力,如受伤或手术。
- 情绪紧张,如治疗或个人生活问题。
- 已切除全部或部分胰腺。
-
正在服用某些特定药物。 包括:
- 类固醇,如泼尼松或地塞米松 (Decadron®) 等。
- 免疫抑制剂,如他克莫司和西罗莫司。
- 某些特定类型的化疗、靶向治疗、免疫治疗或激素治疗。 与您的医疗保健提供者进行讨论以了解更多信息。
高血糖症的体征和症状
人体细胞需要葡萄糖提供能量才能正常工作。 例如,如果肌肉中的细胞没有能量,您会感到疲倦和乏力。 如果白细胞没有能量,您的身体会很难抵御感染。
高血糖的症状和体征从轻微到严重不等。 如果有特定的诱因,高血糖可能会急性(突然)发作。 这些诱因包括罹患 1 型糖尿病 (T1DM) 或类固醇诱导型高血糖(即由类固醇引起的高血糖)。
对于 2 型糖尿病 (T2DM) 患者而言,症状开始时通常比较轻微,并在很长一段时间内缓慢发展。 轻微的症状和体征可能很难辨别,且每个人的感觉也不尽相同。 正因如此,人们可能需要很多年才会注意到或诊断出 T2DM。
急性高血糖症
急性高血糖症会突然发生。 急性高血糖症的体征和症状包括:
- 非常口渴。
- 口干。
- 时有尿频感。
- 皮肤干燥。
- 饥饿感比平时更强。
- 视力模糊。
- 感觉困倦。
严重高血糖症
如果不加以治疗,急性高血糖症会恶化。 可能会导致糖尿病急症,如糖尿病酮症酸中毒 (DKA)。
DKA 可能会危及生命。 如果您患有 DKA 或认为自己患有 DKA,请立即寻求医疗救助。 请致电您的糖尿病医疗保健提供者、前往当地急诊室或致电 911。 请阅读糖尿病酮症酸中毒 (DKA) 和尿酮体检测,以了解更多信息。
DKA 的体征和症状包括:
- 头脑混乱。
- 呼吸短促。
- 口干。
- 感觉虚弱。
- 腹部疼痛。
- 感到恶心(想要呕吐的感觉)或呕吐。
- 陷入昏迷。
慢性(长期)高血糖症
慢性高血糖症会持续很长时间。 慢性高血糖症的体征和症状包括:
- 伤口愈合速度比平时慢。
- 感染更严重或比平时更频繁。
- 很乏力,几乎没有精力。
- 神经病变(手指和脚趾刺痛或失去知觉)。
- 皮肤变化,如黑棘皮症。 这是指皮肤变黑、变厚的柔软区域。 通常出现在后颈、腋窝或腹股沟部位。
- 牙龈疾病。 其症状包括牙龈发红、疼痛和发炎。
- 急性高血糖症的任何或所有体征和症状。
如何预防高血糖症
检测血糖
了解自己的血糖水平是预防高血糖症的第一步。 通过检测血糖,您可以知道自己的血糖水平是否处于目标范围内。 目标范围指您的葡萄糖不会过高或过低。
您的糖尿病医疗保健提供者或糖尿病教育工作者将会:
- 告知您应多久检测一次血糖。
- 根据您的健康状况和治疗计划设定目标范围。
- 根据血糖读数,按需调整药物。
什么是安全血糖范围?
MSK 为癌症患者设定的目标血糖范围通常为 100 至 200 毫克/分升 (mg/dL)。 您的糖尿病医疗保健提供者可能会为您提供不同的建议。
如何在家检测血糖
您可以使用以下设备在家检测血糖水平:
- 血糖仪。 您可以在当地药店购买血糖仪,无论是否有处方均可。 请阅读如何使用血糖仪检测血糖,以了解更多信息。
- 连续血糖监测仪 (CGM)。 请阅读关于您的连续葡萄糖监测仪 (CGM),以了解更多信息。
记录血糖结果和用药情况
请在血糖日志上记录您的血糖结果和胰岛素剂量。 这将有助于糖尿病医疗保健提供者安全地调整药物。
养成健康积极的生活方式
预防高血糖和控制血糖的最佳方法是养成健康积极的生活方式。 利用血糖读数来指导生活方式选择,以达到目标范围。 请与您的糖尿病医疗团队讨论如何安全做到这一点。
以下是一些在家控制血糖水平的小贴士:
遵循健康饮食
保持健康饮食习惯,遵守饮食计划。 我们建议您坚持碳水化合物膳食计划,即每餐摄入一定量的碳水化合物。 请阅读如何通过饮食控制血糖,以了解更多信息。
保持充分补水
摄入足够的液体以保持水分。 请遵循医疗保健提供者有关饮水量的指导说明。
饮用无糖液体
饮用无糖水、调味水、气泡水(苏打水)或其他零卡路里饮料。 避免饮用普通苏打水和采用真正水果制作的果汁。 这类饮料通常含有大量糖分,会使血糖升高。
进行充分的体力活动
体力活动有助于将血糖保持在健康水平。 请遵照医疗保健提供者的指导说明,了解适合您的活动量。
遵医嘱服用糖尿病药物
请遵循糖尿病医疗保健提供者的指示服用糖尿病药物。 他们会帮助您计划如果漏服药物剂量该怎么办。
何时致电您的糖尿病医疗保健提供者
MSK 建议您在出院后 10 天内与糖尿病医疗保健提供者联系。 如果您出现以下情况,请致电联系:
- 出现新的高血糖症。
- 刚被诊断出患有糖尿病。
- 糖尿病药物已经更换。
- 血糖在过去 2 到 3 天内大部分时间都高于目标范围。
- 血糖低于 70 mg/dL 或高于 400 mg/dL。 这两种情况可能都比较危险。
- 24 小时(1 天)内呕吐或腹泻超过 3 次。
- 您患有或认为自己患有 DKA。
- 感觉不舒服,不确定是否应该服用糖尿病药物。
- 您发烧了,体温达 101°F(38.3°C)或更高。
如果您无法立即联系医疗保健提供者,请前往当地急诊室或致电 911。
关于低血糖
本信息解释了什么是低血糖以及应该注意低血糖有哪些体征。 还介绍了如何治疗低血糖以及如何预防低血糖。
什么是低血糖?
低血糖是指血糖水平过低。 当血糖水平低于 70 毫克/分升 (mg/dL) 时,就会出现这种情况。
葡萄糖是人体的主要能量来源。 如果血液中没有足够的葡萄糖,您可能很难清晰思考和安全完成日常任务。 未摄入足量食物或运动量高于往常时,就会出现这种情况。
迅速治疗低血糖至关重要。 如果您正在服用糖尿病药物,您的医疗保健提供者可能需要改变剂量。 无论任何时候低血糖发作,都请联系为您开具糖尿病药物的医疗保健提供者。
低血糖体征及注意事项
有些人在血糖低时会出现各种警示体征。 有些人可能没有任何体征。
低血糖的警示体征包括:

在家测量血糖,检查是否有低血糖。 如需了解更多信息,请阅读如何使用血糖仪检测血糖。 您也可以观看如何使用血糖仪检测血糖。
如何治疗低血糖
如果血糖低于 70 毫克/分升,且清醒警觉,请遵循 15/15 规则。
15/15 规则
- 摄取 15 克糖。 如果您的血糖低于 70 mg/dL,请摄入一种简单的速效糖。 速效糖的主要成分是葡萄糖、右旋糖或糖。 并且几乎没有或完全没有脂肪或蛋白质。 您的身体可以快速吸收此类食物。 这有助于迅速提高血糖。
请选择以下速效糖摄入方案之一:
- 咀嚼 4 片大葡萄糖片。 您可以在当地的药房买到,不用开处方。
- 饮用 4 盎司果汁或苏打汽水(非无糖苏打汽水)。
- 咀嚼 5 至 6 颗橡皮糖或硬糖,比如 LifeSavers®。
- 饮用 1 汤匙蜂蜜或糖浆(非无糖糖浆)。
请勿食用巧克力、饼干或正餐或零食来治疗低血糖。 您的身体无法快速吸收这些食物。 这些食物可能会使您的血糖先降低,然后在 1 至 2 小时后过高。
- 等待 15 分钟,然后重新检测您的血糖。 15 分钟后再测一次血糖。 如果您的血糖仍低于 70 mg/dL,请再摄入 15 克糖。 15 分钟后再次检测。 重复以上操作,直到您的血糖升至 70 mg/dL 或更高。
当您的血糖达到 70 mg/dL 或更高后,请在 1 小时内就餐或吃些零食。 零食包括但不限于以下其中一种:
- 花生酱或奶酪配 4 至 5 块饼干。
- 半块三明治和 4 盎司牛奶。
- 一杯单杯式希腊酸奶。
什么是严重低血糖?
如果不及时治疗,低血糖将会恶化。 当血糖水平低于 54 mg/dL 或者您照顾不好自己时,将有严重低血糖发作。
严重低血糖的症状包括:
- 感觉头脑十分混乱。
- 很难遵循指示或完成简单的日常任务。
- 说话困难或口齿不清。
- 视力模糊或出现视觉重影。
- 失去平衡或行走困难。
- 突然感到非常虚弱或困倦。
请告知您的家人和朋友低血糖的体征。 教他们当您感到头晕目眩或头脑混乱时应该怎么做。 如果您失去知觉(晕倒),必须有人拨打 911 呼叫救护车。
如何治疗严重低血糖
如果您的血糖低于 54 mg/dL,请摄入 24 克而非 15 克简单的速效糖。 请选择以下速效糖摄入方案之一:
- 咀嚼 6 片大的葡萄糖片。 您可以在当地的药房买到,不用开处方。
- 饮用 6 盎司果汁或苏打汽水(非无糖苏打汽水)。
- 咀嚼 8 至 9 颗橡皮糖或硬糖,比如 LifeSavers®。
- 饮用 1½ 汤匙蜂蜜或糖浆(非无糖糖浆)。
等待 15 分钟,然后重新检测您的血糖。 重复以上操作,直到您的血糖升至 70 mg/dL 或更高。
当您的血糖达到 70 mg/dL 或更高后,请在 1 小时内就餐或吃些零食。 例如,您可以选择食用以下其中一种食物:
- 花生酱或奶酪配 4 至 5 块饼干。
- 半块三明治和 4 盎司牛奶。
- 一杯单杯式希腊酸奶。
胰高血糖素紧急治疗
胰高血糖素紧急治疗是指用于治疗严重低血糖的处方药。 如果您有极高的严重低血糖风险,医疗保健提供者可能会为您开具这类药物。
如果您的医疗保健提供者开具了胰高血糖素紧急治疗药物,请阅读胰高血糖素紧急治疗了解更多信息。
如何预防低血糖
最好在低血糖发作之前就加以预防。 低血糖的预防通常可以通过平衡所服用的药物、摄入的食物和活动量来实现。 保持这种平衡有时会存在困难。 您的医疗保健提供者、糖尿病教育工作者和营养师可以帮助您降低低血糖发作风险。
请遵循以下步骤以降低您的低血糖风险:
- 增加血糖检测频率,特别是如果您以前有过低血糖发作的情况。
- 如果您正在服用糖尿病药物,请务必摄入足量食物。 请勿减少进餐次数。
-
在以下行为之前,请先咨询您的医疗保健提供者:
- 改变服用的药物。
- 开始新的常规运动。 开展运动,使身体消耗额外的葡萄糖。
- 改变食物摄入量。
- 如果您平时会饮酒,请与您的医疗保健提供者讨论如何安全饮酒。
何时电话联系您的医疗保健提供者
每一次低血糖发作后,都请致电您的医疗保健提供者。 他们可能需要对您的药物进行调整。
关于用于糖尿病和治疗相关性高血糖的胰岛素
本资源介绍了什么是胰岛素、胰岛素的作用以及不同类型的胰岛素。 还说明了什么是 1 型和 2 型糖尿病以及如何对其进行管理。 其中解答了有关胰岛素和糖尿病的常见问题。
关于胰岛素
胰岛素是一种让葡萄糖(糖)从血液进入细胞的激素。 胰腺负责制造胰岛素并将其释放到血液中。
细胞需要葡萄糖来获取能量。 如果体内没有足够的胰岛素,葡萄糖就会滞留在血液中。 这会导致高血糖。
高血糖会让您感到疲倦或恶心。 还会使身体更难以抵御感染。 请阅读关于高血糖症(高血糖),以了解更多信息。
关于 1 型和 2 型糖尿病
1 型糖尿病 (T1DM) 是指胰腺完全无法产生胰岛素。
2 型糖尿病 (T2DM) 是指胰腺无法产生足够的胰岛素。 随着时间推移,胰腺产生的胰岛素可能会减少。 您还可能存在胰岛素抵抗。 这意味着细胞对身体产生的胰岛素不起反应。 这会导致葡萄糖滞留在血液中,而不是进入细胞。
如何控制 1 型和 2 型糖尿病
T1DM 患者必须始终使用外源性胰岛素。 外源性胰岛素是一种注射药物。 其作用类似于胰岛素,可以替代人体无法产生的胰岛素。
T2DM 患者可能需要口服药物(即吞服药物)以帮助控制血糖水平。 随着时间推移,胰腺所产生的胰岛素会逐渐减少,患者可能也需要外源性胰岛素。
某些糖尿病药物可以让胰腺释放更多胰岛素。 但如果胰腺无法产生更多的胰岛素,这些药物就不会起作用。 如果情况如此,患者则需要使用外源性胰岛素来控制血糖水平。 请向糖尿病医疗保健提供者咨询如何对血糖进行管理。
何时使用胰岛素
在正确时间使用胰岛素非常重要。 糖尿病医疗保健提供者将告知您所需摄入的剂量和时间。 如果胰岛素和其他糖尿病药物的使用时间太近,会增加低血糖的风险。 请阅读关于低血糖,以了解更多信息。
养成定期使用胰岛素的习惯很有帮助。 如果您错过了一次胰岛素剂量,请等到下一次计划剂量时再使用。 除非糖尿病医疗保健提供者嘱咐,否则请勿补充错过的剂量。
与糖尿病医疗保健提供者讨论的内容
请与糖尿病医疗保健提供者分享重要的健康信息。
- 过去曾对糖尿病药物产生了过敏反应。
- 有肝脏或肾脏问题。
- 视力模糊或视力变化,难以看清物体。
- 患有严重(重度)感染。
- 正在接受心力衰竭治疗或最近心脏病发作。
- 血液循环(血流)有问题。 其中包括神经病变(手指和脚趾刺痛或失去知觉)。
- 呼吸困难。
- 饮用酒精。
胰岛素的类型
速效胰岛素
速效胰岛素在 15 分钟内开始起效,以降低血糖。 可用于降低进餐时的血糖。 此外,还可用于在未进食时治疗高血糖。
一剂速效胰岛素可持续约 4 小时。
速效胰岛素示例包括:
- 门冬胰岛素 (Novolog®, Fiasp®)
- 赖脯胰岛素 (Humalog®, Lyumjev™)
- 赖谷胰岛素 (Apidra®)
胰岛素剂量间隔太近会导致低血糖。 使用速效胰岛素的剂量至少要间隔 4 小时。 如果糖尿病医疗保健提供者为您提供了不同的指导说明,请遵照其指示。
餐时胰岛素剂量
进食时,血糖会迅速升高。 速效胰岛素通常被称为餐时胰岛素,因为这类胰岛素能在进餐时对血糖进行管理。 如果在使用餐时胰岛素后等待太久才进食,可能会导致低血糖。
请在餐前 15 分钟内使用餐时胰岛素剂量。 最好等到餐食放在面前,准备进食时再使用。 这有助于预防低血糖。
校正胰岛素剂量
校正胰岛素剂量是指在不进食时使用速效胰岛素来治疗高血糖。 这种剂量通常低于餐时胰岛素剂量。
短效胰岛素
短效胰岛素需要 1 小时才能开始起效,持续时间为 6 到 8 小时。 如果您在餐前使用,请在进食前 30 分钟进行。 这样可以让胰岛素有足够的时间开始起效。
短效胰岛素包括常规人胰岛素(Humulin R 和 Novolin® R)。
中效胰岛素
中效胰岛素通常需要 2 小时左右才开始起效。 持续时间约为 12 小时。 中效胰岛素通常用于控制类固醇引起的高血糖。 这种高血糖是由类固醇引起,如泼尼松或地塞米松。
如果您正在服用中效胰岛素以治疗类固醇引起的高血糖,请同时服用胰岛素和类固醇。 请勿在未使用类固醇的情况下服用胰岛素,除非糖尿病医疗保健提供者要求您这样做。
如果类固醇剂量突然改变、暂停或停止,请告知您的糖尿病医疗保健提供者。 他们可能需要停止或调整您的胰岛素剂量。
中效胰岛素包括中性鱼精蛋白锌胰岛素(Humulin N 和 Novolin® N)。 中性鱼精蛋白锌胰岛素又称为 NPH。
长效胰岛素
长效胰岛素又称为基础胰岛素或背景胰岛素。 长效胰岛素长期缓慢发挥作用。 其作用是在未进食时保持血糖水平稳定,例如两餐之间或睡眠时。 长效胰岛素不用于控制进食引起的血糖快速升高。
长效胰岛素约在 2 小时后开始起效。 有些胰岛素可持续 20 到 24 小时。 其中包括甘精胰岛素(Lantus®、Basaglar®、Semglee® 和 Rezvoglar™)。 其他胰岛素,如甘精胰岛素 U-300 (Toujeo®) 和德谷胰岛素 (Tresiba®),可维持 36 至 42 小时。
应每天在同一时间使用长效胰岛素,除非您的糖尿病医疗保健提供者另有指示。 在智能手机上设置闹钟或提醒功能会有所帮助。
关于糖尿病和胰岛素的常见问题
我会对外源性胰岛素上瘾或产生依赖吗?
不会。注射外源性胰岛素(针剂)不会导致人体减少胰岛素的分泌。 如果您的身体可以自行分泌胰岛素,就会继续按照之前的方式产生。
您可以在短时间内使用外源性胰岛素,例如在治疗期间。
某些药物会导致高血糖,但仅限于服药期间。 这些药物包括类固醇和一些化疗药物。 一旦完成这类药物的治疗工作,您的血糖将会恢复到之前的水平。
如果类固醇或化疗剂量发生变化,请告知您的糖尿病医疗保健提供者。 您可能还需要改变胰岛素的用量。 请遵循糖尿病医疗保健提供者的说明操作。
外源性胰岛素有哪些副作用?
外源性胰岛素与人体自身产生的胰岛素非常相似。 这意味着其副作用并不多。
外源性胰岛素最常见的副作用是低血糖。 您可以通过按医嘱使用胰岛素、了解自己的血糖水平和避免缺餐来预防低血糖。
如果出现皮疹,请告知医疗保健提供者。 这种情况很少见,但可能是过敏的征兆。
为什么我不能只服用药物?
口服糖尿病药物只能帮助人体更好地完成日常功能。 无法让人体进行已经无法完成的工作。 例如,如果胰腺无法分泌更多胰岛素,则可能需要注射胰岛素。 请阅读关于口服和非胰岛素注射糖尿病药物,以了解更多信息。
使用外源性胰岛素是否会导致视力问题? 是否会影响肾脏功能? 是否会让我失去手指、脚趾或腿?
有些人不愿意开始使用胰岛素,直到他们无法继续拖延为止。 但是,等待时间过长可能会引发其他健康问题。 长期不受控制的高血糖会导致视力下降。 会影响肾脏功能。 您可能会失去手指、脚趾和腿。
最好是在出现其他健康问题之前立即控制血糖。
当胰岛素使血糖得到控制时,您的视力可能会发生变化。 如果出现这种情况,请告知您的医疗保健提供者。
需要使用胰岛素是我的过错吗? 是我没有照顾好自己吗?
糖尿病的主要成因之一是遗传因素。 随着时间推移,糖尿病会降低身体产生足够胰岛素的能力。 这在很大程度上是您无法控制的。 身体失去产生胰岛素的细胞并非您的过错。 摄入过量糖类并不会导致您患上糖尿病。
关于口服和非胰岛素注射糖尿病药物
本资源介绍了什么是口服和非胰岛素注射糖尿病药物,以及这类药物如何帮助预防高血糖症。 高血糖症又称为高血糖。
口服药是指吞咽服用的药物。 非胰岛素注射糖尿病药物是指注射胰岛素以外的糖尿病药物。 本资源还回答了有关糖尿病药物类型的常见问题。
关于非胰岛素糖尿病药物
非胰岛素糖尿病药物有助于人体控制血糖。 它能帮助人体更好地预防高血糖症。
例如,有些药物可以帮助胰腺释放比平时更多的胰岛素。 其他药物可以帮助人体产生比平时更少的糖。 这有助于预防高血糖。
这类药物不能让人体进行已经无法完成的工作, 但可以改善人体的某些功能。 例如,如果胰腺无法分泌更多胰岛素,则可能需要注射胰岛素。
- 过去曾对糖尿病药物产生了过敏反应。
- 有肝脏或肾脏问题。
- 患有严重感染。
- 正在接受心力衰竭治疗或最近心脏病发作。
- 血液循环(血流)出现严重问题或呼吸困难。
- 饮用酒精。
了解这些情况有助于他们制定安全控制血糖的相应计划。
低血糖症
低血糖症又称为低血糖, 是降低血糖药物的主要副作用之一。 请阅读关于低血糖,以了解更多信息。
高血糖
高血糖症又称为高血糖。 当血液中积聚过多葡萄糖时,会出现这种情况。 请阅读关于高血糖症(高血糖),以了解更多信息。
糖尿病药物的种类
口服糖尿病药物
大多数糖尿病药物应在一天的第一餐时服用。 这样可以达到最佳效果。 与食物一起服用还有助于防止胃部不适、恶心(想吐的感觉)和低血糖症。
如果您服用一种以上的糖尿病药物,出现低血糖症的风险通常会更高。
尽量正常进餐。 尽量避免缺餐。 请遵循糖尿病医疗保健提供者的说明操作。
用一杯水整颗吞服糖尿病药片。 不要嚼碎。
有些药片中间有一条分界线,您可以将其分成两份。 如果您难以吞下整粒药片,可将其分成两份,然后将两份都服下。
尽量每天在同一时间服用糖尿病药物。 如果您错过了一次糖尿病药物剂量,请安排在下次计划时间再服药。 请勿服用双倍剂量来弥补漏服的剂量。 请与您的糖尿病医疗保健提供者沟通,以制定漏服药物剂量的相应计划。
双胍类药物
双胍类药物有助于人体更好地利用胰岛素。 它们还能降低肝脏释放到血液中的糖分。
双胍类药物引发低血糖症的风险较低。 如果与其他糖尿病药物同时服用,出现低血糖症的风险会更高。
双胍类药物的例子包括二甲双胍(Glucophage®、Glucophage XR、Glumetza®、Fortamet® 和 Riomet®)。 这些药物可与大多数其他糖尿病药物一起使用。
胃部不适是刚开始服用二甲双胍时最常见的副作用。 包括恶心、腹泻(稀便或水样便)、呕吐和胃胀气等症状。 如果您出现胃部不适,请告知您的糖尿病医疗保健提供者。 他们可能会先给您开具较低剂量,让您的身体慢慢适应,然后再慢慢加量。
如果您要接受静脉 (IV) 造影剂检查,您可能需要在检查后 2 天内停止服用二甲双胍。 请向安排检查的医生和检查负责人员告知您正在服用二甲双胍。 与您的糖尿病医疗保健提供者沟通。 在此期间,他们可能会给您提供其他药物进行服用。
磺脲类药物
磺脲类药物有助于胰腺向血液中释放更多胰岛素。 只有当胰腺已经能够分泌胰岛素时,磺脲类药物才会起作用。
磺脲类药物引发低血糖症的风险为中度到高度。
磺脲类药物的例子包括:
- 格列吡嗪(Glucotrol®,Glucotrol XL)
- 格列美脲 (Amaryl®)
- 格列本脲(DiaBeta®,Glynase® PresTab®,Micronase®)
如果您被告知不得进食或饮水以准备手术或外科手术,请告诉您的糖尿病医疗保健提供者。 如果您生病或因恶心呕吐而无法进食或饮水,也请告知他们。 这可能会使您的血糖降低过多,增加低血糖症的风险。 他们可能会让您停止服用磺脲类药物。
SGLT2 抑制剂
SGLT2 抑制剂有助于控制血糖。 它们能让人体在排尿时排出更多糖分。
SGLT2 抑制剂引发低血糖症的风险较低。 如果与其他糖尿病药物同时服用,出现低血糖症的风险会增加。
包括:
- 卡格列净 (Invokana®)
- 恩格列净 (Jardiance®)
- 达格列净 (Farxiga®)
- 埃格列净 (Steglatro®)
- 贝格列净 (Brenzavvy®)
SGLT2 抑制剂会导致尿路感染 (UTI) 和酵母菌感染。 保持良好的个人卫生可降低 UTI 和酵母菌感染的风险。 这包括保持生殖器部位清洁干燥。 还应穿着合身且不太紧的棉质内衣。
SGLT2 抑制剂会导致脱水和低血压。 服用 SGLT2 抑制剂期间,请多喝水以预防脱水。

如果您被告知不得进食或饮水以准备手术或外科手术,请告诉您的糖尿病医疗保健提供者。 他们可能会告诉您提前几天停止服用 SGLT2 抑制剂。
如果出现以下情况,请立即告知您的糖尿病医疗保健提供者,且请勿服用下一剂 SGLT2 抑制剂:
- 生病或因恶心呕吐而无法进食或饮水。
- 脱水。
- 生病,如感染或流感。
- 有身体上的压力,如手术。
上述情况都可能会导致正常血糖型糖尿病酮症酸中毒 (DKA)。 正常血糖型 DKA 是指人体出现 DKA 症状,但血糖处于或接近正常水平。 这是一种必须立即治疗的医疗紧急情况。 请阅读糖尿病酮症酸中毒 (DKA) 和尿酮体检测,以了解更多信息。
DPP-4 抑制剂
DPP-4 抑制剂有助于胰腺在需要时(如进食后)向血液中释放更多胰岛素。 它们能减缓消化速度,有助于降低食欲。 还能降低肝脏产生的糖分。
DPP-4 抑制剂引发低血糖症的风险较低。 如果与其他糖尿病药物同时服用,出现低血糖症的风险会增加。
DPP-4 抑制剂的例子包括:
- 西他列汀 (Januvia®)
- 沙格列汀 (Onglyza™)
- 阿格列汀 (Nesina®)
- 利拉利汀 (Tradjenta®)
DPP-4 抑制剂的副作用包括头痛、关节痛和上呼吸道感染等。 DPP-4 抑制剂还可能导致急性胰腺炎,但这种情况很少见。 急性胰腺炎是指胰腺在短时间内受到刺激或发炎。
噻唑烷二酮类药物 (TZD)
噻唑烷二酮类药物可降低胰岛素抵抗。 这意味着这类药物有助于细胞更好地利用胰腺分泌的胰岛素。 还能减少肝脏释放到血液中的糖分。
TZD 引发低血糖症的风险较低。 如果与其他糖尿病药物同时服用,出现低血糖症的风险会增加。
TZD 的例子包括吡格列酮 (Actos®) 和罗格列酮 (Avandia®)。
第一次服用时,TZD 会慢慢起效。 可能需要 2 到 3 个月时间才能充分发挥效果。 无论是否进食,服用 TZD 都是安全的。
TZD 的副作用可能包括体液潴留。 该症状是指身体潴留额外的液体,导致肿胀。 体液潴留会增加罹患心血管疾病 (CVD) 的风险,如充血性心脏衰竭 (CHF)。
格列奈类药物
格列奈类药物有助于胰腺向血液中释放更多胰岛素。
格列奈类药物引发低血糖症的风险为中度到高度。
格列奈类药物的例子包括瑞格列奈 (Prandin®) 和那格列奈 (Starlix®)。
这种药物起效非常快。 请在进食前 15 分钟服用。 服药后等待太久才进食会增加低血糖风险。
格列奈类药物的副作用包括头痛和类似感冒的轻微症状。
非胰岛素注射糖尿病药物
GLP-1 激动剂和 GIP 双重激动剂
GLP-1 激动剂有助于胰腺在需要时(如进食后)向血液中释放更多胰岛素。 这类激动剂能够降低肝脏产生的糖分。 还能减缓胃部排空的速度。 这有助于减轻您的饥饿感,从而帮助您减少进食。
GLP-1 激动剂引发低血糖症的风险较低。 如果与其他糖尿病药物同时服用,出现低血糖症的风险会增加。
GLP-1 激动剂的例子包括:
- 度拉糖肽 (Trulicity®)
- 艾塞那肽 ER (Bydureon)
- 塞马格鲁肽 (Ozempic®)
- 利拉鲁肽 (Victoza®)
- 利西拉肽 (Adlyxin™)
- 艾塞那肽 (Byetta™)
这类药物的副作用包括恶心、呕吐和腹泻。 GLP-1 激动剂还可能导致急性胰腺炎,但这种情况很少见。 急性胰腺炎是指胰腺在短时间内受到刺激或发炎。
如果您正在服用 GLP-1 激动剂,请在安排手术或麻醉程序之前告知您的手术团队。 可能需要在麻醉前一周内停止服用该药物。 这是因为 GLP-1 激动剂可能会导致误吸。 误吸是指食物或液体进入气管而不是食管(食物管道)。 请与外科医生讨论手术或医疗程序前应采取的措施。
请告知您的糖尿病医疗保健提供者,您或您的家人是否曾患有甲状腺髓样癌或多发性内分泌肿瘤 (MEN)。 如果情况如此,他们可能会开具不同的药物。
如何通过饮食改善血糖
本信息介绍了如何通过饮食管理血糖。 其中还介绍了如何同时管理癌症治疗的副作用和血糖。
关于血糖和饮食
葡萄糖是一种单糖。 它是细胞能量的主要来源,来自所摄入的食物。 许多因素都会影响您的血糖,例如:
- 压力。
- 药物。
- 饮食变化。
- 体力活动和锻炼。
某些癌症治疗方法及其副作用也会使血糖水平升高或降低。 控制血糖是癌症护理的重要组成部分,我们随时为您提供帮助。
管理血糖的一大重要部分是了解饮食注意事项。 这可能会让您感觉到有压力。 临床营养师或糖尿病教育工作者可以帮助您制定最适合您的计划。 他们会根据您的健康状况和健康目标提出建议。 如果您想与临床营养师或糖尿病教育工作者进行讨论,请咨询您的医疗保健提供者。
最佳饮食因人而异。 您的理想饮食基于您的健康状况、癌症治疗计划、血糖目标和个人喜好。 同样重要的是,应尽量遵循均衡饮食的原则,为您提供身体所需的营养。
关于碳水化合物
营养成分有 3 种主要类型:
- 碳水化合物,也称为碳水。
- 脂肪。
- 蛋白质。
这些主要营养成分有时被称为宏量营养素或宏量。 许多食物均含有这三种营养成分。 每种营养成分都可以转化为葡萄糖,但碳水化合物的转化过程更容易、更快。 因此,人体往往会把碳水化合物用作主要能量来源。
下表列举了含碳水化合物和不含碳水化合物的饮食。
| 含碳水化合物的食物 | 不含碳水化合物的食物 |
|
|
碳水化合物如何影响血糖
在饮食中摄入碳水化合物至关重要。 人体会将碳水化合物分解成葡萄糖。 然后,葡萄糖被释放到血液中,细胞可以将其用作能量。
在为人体提供能量的同时,碳水化合物也会影响血糖水平。 并不是所有的碳水化合物都以同样的方式升高血糖。 有些碳水化合物会快速升高血糖水平,而有些则会缓慢升高(见图 1)。 这样会导致血糖难以控制。

摄入过多的碳水化合物会增加高血糖(高血糖症)的风险。 防止血糖过高或过低(低血糖)非常重要。
每个人所需的碳水化合物含量是不同的。 例如,如果患有 1 型糖尿病 (T1DM),则饮食中必须含有碳水化合物。 医疗保健提供者将与您一起确定您的血糖目标和碳水化合物需求。
您的医疗保健提供者或糖尿病教育工作者将为您设定血糖目标值。 将血糖保持在目标值附近是治疗的重要部分。
关于膳食纤维
纤维是一种碳水化合物。 它能减缓身体吸收糖分的速度。 这样有助于人体控制血糖水平。
纤维有两种不同类型:
- 可溶性纤维可在水中分解,然后形成凝胶。 更容易被人体消化。 可溶性纤维能减缓人体对碳水化合物的消耗速度,从而帮助控制血糖水平。
- 不溶性纤维不溶于水。 因此,可以帮助粪便排出体外。
通过饮食控制血糖小贴士
用碳水化合物控制血糖
以下是一些控制饮食中碳水化合物摄入量的方法。
餐盘法
为了帮助控制碳水化合物的摄入量,采用餐盘法会有所帮助(见图 2)。 为此,您需要:
- 在您的盘子里放上 ½ 的非淀粉类蔬菜,如菠菜、西兰花或青椒。
- 用 ¼ 的盘子装瘦肉蛋白,如鸡肉、火鸡肉或海鲜,包括贝类。
- 用糙米、红薯或藜麦等高纤维碳水化合物填满餐盘的 ¼。

必要时限制餐食中的碳水化合物含量
如果您的血糖偏高,进餐时减少碳水化合物的摄入量有助于将血糖控制在目标范围内。 切勿停止摄入所有碳水化合物,尤其是在使用胰岛素的情况下。 这会导致您血糖过低。 更多信息请咨询您的医疗保健提供者。
以下是一些减少餐食中碳水化合物含量的方法:
- 每餐仅摄入一种主要碳水化合物,而不是两种。 例如,在全麦米饭或豆类之间做出取舍,而不是两种都吃。
- 吃一片单片三明治,而不是两片。
- 饮用无糖水、调味水和气泡水,而不是果汁或苏打水。 采用真正水果制作的果汁通常含有大量糖分。
- 在早餐中替代或添加更多蛋白质,如鸡蛋,而不是摄入更多面包或水果。
- 少吃精制谷物,如盒装面食或一些谷类食品。
- 尽可能选择全食物而不是加工食品。 例如,选择苹果而不是苹果酱。
对于正在服用糖尿病药物的患者
如果您正在服用糖尿病药物,在减少碳水化合物的摄入量之前,请先咨询您的医疗保健提供者或糖尿病教育工作者。 如果过度降低碳水化合物的摄入量,您可能会面临低血糖(低血糖症)风险。 如需了解更多信息,请阅读关于低血糖。
计算碳水化合物以控制血糖
碳水化合物计数是指计划并跟踪每餐膳食中所含碳水化合物的特定克数。 碳水化合物计数可帮助您通过所摄入的饮食来管理血糖水平。 通常建议使用胰岛素的患者采用这种饮食计划。
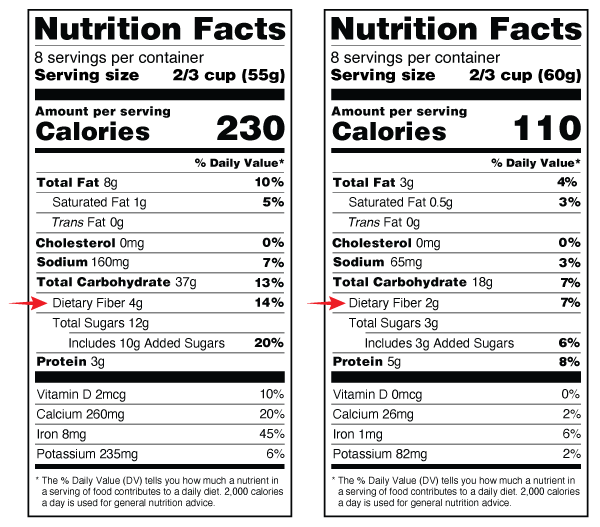
在计算碳水化合物时,请使用营养成分表中“总碳水化合物”一行的数字(见图 3)。 每餐的碳水化合物总量应为 45 至 60 克。 如果内分泌科医生或糖尿病教育工作者建议不同数量,请遵照他们的指示。 请参阅本资源末尾的“样本菜单”部分,了解符合这些碳水化合物目标的膳食建议。

在治疗期间,医生可能会要求您跟踪或改变饮食中的碳水化合物含量。 这样有助于人体管理血糖水平。 在改变饮食中的碳水化合物含量之前,请务必与临床营养师、糖尿病教育工作者或医生进行沟通。
营养成分标签上所列克数的区别
有时,一份食物的份量和碳水化合物的含量都可以用克来计量。但它们是不一样的。
- “食用份量”旁边列出的克 (g) 用于告知食品的重量(以克为单位)。 如果您使用食品秤,即可利用这一信息来计量食用份量(见图 4)。
- “总碳水化合物”旁边列出的克 (g) 用于告知一份食物中的碳水化合物含量(见图 3)。

碳水化合物计数的步骤
第 1 步:与您的医疗团队沟通,决定每餐应摄入的碳水化合物含量。
第 2 步:在膳食中加入含碳水化合物的食物。 使用本资源“关于碳水化合物”部分中的示例。 请咨询临床营养师或糖尿病教育工作者,以了解更多信息。
第 3 步:计算所摄入食物的碳水化合物克数(每份)。 要做到这一点,请使用“营养成分表”标签查找每份食物的份量和碳水化合物总克数(见图 4)。
第 4 步:将每种碳水化合物来源的克数相加,计算碳水化合物的总量。 例如,一份 Cheerios 麦片和 1 杯 1% 牛奶的碳水化合物含量为 41 克(见图 5)。

1 份(1 ½ 杯或 32 g)Cheerios 麦片中的碳水化合物 = 29 g
1 份(1 杯)1% 低脂牛奶中的碳水化合物 = 12 g
总碳水化合物 (29 g + 12 g) = 41 g
第 5 步:按照食品标签上的食用份量来计量食物(见图 4)。 可以使用量杯或厨房秤。 从一开始就量好食物很重要,以便您能够习惯食物的食用份量。 当您习惯食物的份量后,即可对计量值进行估算。 无需保证精确。 请向您的临床营养师咨询有关计量食物份量的更多信息。
没有营养成分标签时应采取的措施
如果食品没有营养成分标签或外出就餐,您可以在线查询碳水化合物信息。 此外,某些网站还可为您的智能手机或平板电脑提供移动应用程序 (App),如 www.CalorieKing.com 和 www.MyFitnessPal.com 等。 如需更多资源,请咨询临床营养师。
对于正在使用胰岛素的患者
如果您正在使用胰岛素,医疗保健提供者可以教您如何计量每餐的胰岛素剂量。 更多信息请咨询您的医疗保健提供者或糖尿病教育工作者。
如何通过纤维控制血糖
管理血糖的另一种方法是选择纤维较多、糖分较少的碳水化合物。 请选择每份纤维含量超过 3 克 (g) 的食物。 此类食物包括燕麦、豌豆、豆类、苹果、柑橘类食物和大麦等。
食用含有可溶性纤维的高纤维食物非常重要,例如:
- ¾ 杯至 1 杯的多谷物麦片。
- ½ 杯煮熟的豆类或扁豆。
- 3 杯空气爆米花。
- 1 个中等大小的土豆或红薯。
仅食用高纤维的碳水化合物可能会很难。 请尽量经常用高纤维食物代替低纤维食物。
您可以阅读营养成分标签来查找包装食品中的纤维含量。 营养成分标签包含有关食物或饮料中某些营养成分含量的信息。 纤维量列在“膳食纤维”行中(参见图 6)。
如何管理癌症治疗期间的营养
在癌症治疗期间,副作用会限制您的进食能力。 此类副作用可能包括恶心(感觉想吐)、味觉改变或食欲不振(不想吃东西)。
无法进食会增加体重下降的风险。 此外,还会增加营养不良的风险(当人体无法获得所需的全部营养时)。
请阅读癌症治疗期间的健康饮食,了解更多癌症治疗期间的一般营养指南。
如果您在治疗期间进食困难,请与您的医疗保健提供者和临床营养师讨论。 您可能需要改变饮食习惯,以获得所需的营养成分。 有时,相关人员可能希望您减少对碳水化合物计数的关注。
少食多餐可以让您更容易达到营养目标。 您的临床营养师可以帮助您设定每餐的碳水化合物目标。 请注重多摄入蛋白质和健康脂肪。 这将有助于您在管理血糖的过程中获得所需的营养成分。
下面举例说明一些含有蛋白质和健康脂肪的食物:
- 坚果和坚果酱。
- 瓜果籽,如南瓜籽或亚麻籽。
- 牛油果。
- 无糖(原味)酸奶和奶酪。
- 瘦肉蛋白,如鱼肉、鸡肉、鸡蛋和豆腐。
- 橄榄油和菜籽油。
调整饮食习惯会有所帮助。 但您可能仍需借助药物来更好地管理副作用。 如果医生为您开具了药物,请务必遵照医疗团队的指示来服用。
如何应对癌症治疗期间的食欲不振
食欲不振意味着进食欲望下降。 这是治疗过程中非常常见的副作用。 食欲不振时,您可能会想摄入一些疗愈系食物,让自己感觉好一点。 这就使得均衡饮食和管理血糖水平变得更加困难。
当您无法摄入太多食物时,不妨试试以下小贴士,以帮助您充分获取餐食营养:
- 在饮食中增加蛋白质,如鸡肉、鱼肉、鸡蛋或豆腐。
- 摄入高蛋白、低碳水化合物的蛋白质奶昔或营养补充剂。 有些是高热量的现成饮料,其中添加了维生素和矿物质。 另一些是粉末制品,您可以将其混合到其他食物或饮料中。 大多数也不含乳糖。 也是就说,即使您对乳糖不耐受(难以消化奶制品),您也可以食用。 请向临床营养师咨询相关建议。
- 与您的医疗保健提供者就您的症状进行讨论。 他们可能会为您开具帮助改善食欲的药物处方。
在接受癌症治疗的过程中很难控制血糖。 有时,您需要的不仅仅是正确的饮食和常规运动。 如果您在管理血糖方面遇到困难,请与您的医疗团队进行讨论。
样本菜单
您的医疗团队可能会告诉您,每餐的碳水化合物摄入量应为 45 至 60 克。 遵循您的护理团队的指示。 每餐摄入的碳水化合物不要超过 60 克。
每餐碳水化合物的摄入量应大致相同:
- 早餐 3 到 4 份(45 到 60 克)碳水化合物。
- 午餐 3 到 4 份(45 到 60 克)碳水化合物。
- 晚餐 3 到 4 份(45 到 60 克)碳水化合物。
以下是符合上述碳水化合物目标的正餐和零食的样本菜单。 这些菜单仅供参考。 每份菜单都显示了每种食物中含有多少克碳水化合物。
| 进餐时间 | 样本菜单 1 | 样本菜单 2 |
早餐(按 45 至 60 g 碳水化合物计算)
| 1 个小橙子 (15 g) ½ 个牛油果 (10 g) 2 个炒鸡蛋 (0 g) 1 个全麦英式松饼 (22 g) 1 茶匙黄油 (0 g) 1 杯咖啡 (0 g) | 2 杯 Cheerios 麦片 (40 g) 1 杯 1% 牛奶 (12 g) 1 汤匙花生酱 (0 g) 1 杯咖啡 (0 g) |
| 午餐(按 45 至 60 g 碳水化合物计算) | 4 盎司汉堡包 (0 g) 1 片美国奶酪 (0 g) 1 片生菜、番茄 (1 g) 1 个汉堡包 (22 g) 1 个小苹果 (15 g) 1 盎司咸脆椒盐卷饼 (22 g) 1 杯水 (0 g) | 4 盎司火鸡肉 (0 g) 1 片生菜、番茄 (1 g) 2 片黑麦面包 (32 g) 1 盎司烘烤乐事薯片零食包 (24 g) 12 盎司苏打水加青柠片 (0 g) |
| 晚餐(按 45 至 60 g 碳水化合物计算) | 4 盎司带面包屑的烤鸡肉 (10 g) 1 杯白米饭 (44 g) 2 杯西兰花 (0 g) 12 盎司苏打水 (0 g) | 2 盎司煮熟的通心粉 (44 g) ½ 杯番茄罗勒酱 (10 g) 2 杯拌沙拉 (0 g) 1 杯混合生蔬菜沙拉 (0 g) 1 汤匙油 (0 g) 1 汤匙醋 (0 g) |
后续护理
出院后 1 周内
出院后 7 天内,与门诊糖尿病医疗保健提供者分享您的血糖读数非常重要。 如果出现以下情况,您可能需要尽快与他们沟通:
- 刚被诊断出患有糖尿病或高血糖症。
- 出院时置有饲管。
- 正在逐渐停用类固醇。
- 正在努力将血糖控制在目标范围内,以便继续接受治疗。
- 用药方案(所服用的药物)发生了变化。
- 血糖水平未处于目标范围内。
某些医疗保健提供者通常不负责管理血糖水平或调整糖尿病药物。 可能包括肿瘤科医生(癌症医生)、手术团队或放射肿瘤科医生。
出院后,请与您的初级医疗保健提供者或糖尿病医疗保健提供者联系,以管理您的血糖水平。 如果您没有初级医疗保健提供者或内分泌科医生,请告知您的医疗团队成员。 他们可以帮助安排后续护理。
常规随访
建议糖尿病患者将某些特定预约和检查作为常规护理。 我们能够通过这种方式及早发现糖尿病引起的问题,更易于治疗。
您可以使用本资源末尾的日志帮助记录护理期间的个人情况。
教育资源
本节列有本指南中提到的 MSK 教育资源。 即使观看了视频,也一定要阅读书面版指南。 书面版指南可能包含视频版没有的重要信息。
- Contour® Next One Video: Doing Your First Test
- www.contournextone.com/getting-started
- 如何储存和处置家用医疗锐器
- 糖尿病酮症酸中毒 (DKA) 和尿酮体检测
- 如何使用血糖仪检测血糖
- 关于您的连续葡萄糖监测仪 (CGM)
- 胰高血糖素紧急治疗
- 缓解恶心和呕吐
- 应对化疗期间的味觉变化
- www.CalorieKing.com
- www.MyFitnessPal.com
- 在 MSK 期间安全使用胰岛素泵或连续葡萄糖监测仪 (CGM)
更多糖尿病资源
美国糖尿病协会 (ADA)
www.diabetes.org
针对糖尿病自我护理、饮食和食谱等营养信息,ADA 提供了有用提示。
Joslin 糖尿病中心
www.joslin.org/diabetes-information
